
КАТЕГОРИИ:
АстрономияБиологияГеографияДругие языкиДругоеИнформатикаИсторияКультураЛитератураЛогикаМатематикаМедицинаМеханикаОбразованиеОхрана трудаПедагогикаПолитикаПравоПсихологияРиторикаСоциологияСпортСтроительствоТехнологияФизикаФилософияФинансыХимияЧерчениеЭкологияЭкономикаЭлектроника
Доврачебный этап реанимационного комплекса
Основные мероприятия по поддержанию жизни направлены на восстановление жизненно важных функций, в том числе искусственное поддержание функций дыхания и кровообращения человека, и выполняются медицинским работником (врачом или фельдшером), а в случае их отсутствия – лицами, прошедшими обучение по проведению сердечно-легочной реанимации;
Реанимационные мероприятия начинают проводиться после установления факта отсутствия сознания, самостоятельного дыхания, остановки кровообращения и прекращаются при признании их абсолютно бесперспективными:
- при констатации смерти человека на основании смерти головного мозга;
- при неэффективности реанимационных мероприятий, направленных на восстановление жизненно важных функций, в течение 30 минут;
Реанимационные мероприятия не проводятся:
- при наличии признаков биологической смерти;
- при состоянии клинической смерти на фоне прогрессирования достоверно установленных неизлечимых заболеваний или неизлечимых последствий острой травмы, несовместимых с жизнью;
Без выполнения реанимационных мероприятий все последующие более дифференцированные вмешательства неэффективны.
При решении вопроса жив пострадавший или мертв – сначала необходимо искать признаки жизни.
Определение реакции на обращение (оценка статуса сознания):
· Оценить наличие травмы, особенно головы или шеи (при подозрении на травму перемещать пострадавшего только в случае крайней необходимости);
· Похлопать или легко встряхнуть пострадавшего за плечи, при этом громко задавая вопрос типа «С Вами все в порядке?».
Оценка состояния зрачков:
· Закрывают на некоторое время глаз пострадавшего рукой, затем, быстро отводят руку в сторону, при этом будет заметно сужение зрачка.
Оценка наличия самостоятельного дыхания (Слышу, Вижу, Ощущаю):
· Освободить ротоглотку от жидкого содержимого (указательным и средним пальцами, обернутыми в кусок ткани, у детей до 1 года – мизинцем) и твердых инородных тел (указательным пальцем, согнутым в виде крючка);
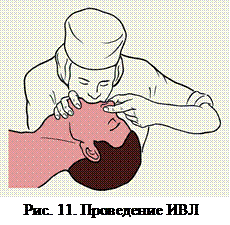
· Обеспечить проходимость верхних дыхательных путей при помощи тройного приёма Сафара;
· Поместить ухо над ртом и носом пострадавшего;
· Одновременно оценить движения грудной клетки при вдохе и выдохе (вижу), наличие шума выдыхаемого воздуха (слышу) и ощущение от движения воздуха (ощущаю);
· Помнить, что самостоятельное дыхание при обструкции верхних дыхательных путей или агональных судорожных вздохах неэффективно;
· Оценка должна занимать не более 3-5 с.
Оценка наличия самостоятельного кровообращения:
· Убедиться, что больной без сознания (см. выше);
· Определить пульсацию на сонной или бедренной артериях (предпочтительнее на сонной – средний и указательный пальца располагают на передней поверхности щитовидного хряща (кадык) пострадавшего, соскользните в сторону и осуществите легкое прижатие двумя пальцами в ямке между боковой поверхностью гортани и мышечным валиком на боковой поверхности шеи; у детей в возрасте до 1 года пульсацию определяют на плечевой артерии);
· Оценка должна занимать не более 5-10 с.
Позиция больного при проведении реанимационных мероприятий:
· Поворачивать больного как «единое целое» не допуская перемещения частей тела относительно друг друга или их вращения;
· При проведении реанимационных мероприятий больной должен лежать на твердой ровной поверхности на спине, руки вытянуты вдоль тела;
· В отсутствие сознания, но при наличии самостоятельного дыхания и пульсации на крупных артериях больной может быть уложен в устойчивую позицию на боку (если не подозревается травма).
Логическая последовательность важнейших приёмов при проведении первичного реанимационного комплекса (правило АВС):
· A («дать дорогу воздуху») – обеспечение проходимости дыхательных путей;
· В («воздух для жертвы») – проведение ИВЛ;
· С («кровообращение») – восстановление кровообращения.
Схема 2. Алгоритм проведения сердечно-легочной реанимации

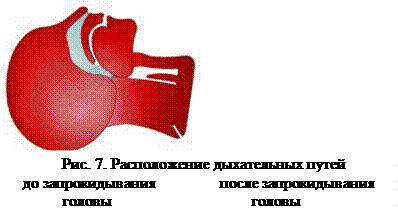 Восстановление проходимости верхних дыхательных путей.
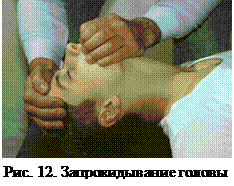
Восстановление проходимости верхних дыхательных путей.  В первую очередь выполняется тройной приём Сафара, который включает: запрокидывание головы, открывание рта, выдвижение нижней челюсти. Для того чтобы выполнить этот приём, сначала осторожно запрокидывают голову пострадавшего назад, приложив одну руку под шею, а второй надавливая на лоб. При этом происходит натяжение мягких тканей (передних мышц шеи) между гортанью и нижней челюстью, благодаря чему корень языка отходит от задней стенки глотки. Эта манипуляция приводит к восстановлению проходимости дыхательных путей у большинства больных, находящихся без сознания. При этом происходит частичное открывание рта, а иногда и отвисание подбородка. Поэтому, продолжая выполнение тройного приёма, когда голова пострадавшего уже запрокинута, двумя руками захватывают нижнюю челюсть, ещё больше приоткрывают рот и выводят нижнюю челюсть вперёд
В первую очередь выполняется тройной приём Сафара, который включает: запрокидывание головы, открывание рта, выдвижение нижней челюсти. Для того чтобы выполнить этот приём, сначала осторожно запрокидывают голову пострадавшего назад, приложив одну руку под шею, а второй надавливая на лоб. При этом происходит натяжение мягких тканей (передних мышц шеи) между гортанью и нижней челюстью, благодаря чему корень языка отходит от задней стенки глотки. Эта манипуляция приводит к восстановлению проходимости дыхательных путей у большинства больных, находящихся без сознания. При этом происходит частичное открывание рта, а иногда и отвисание подбородка. Поэтому, продолжая выполнение тройного приёма, когда голова пострадавшего уже запрокинута, двумя руками захватывают нижнюю челюсть, ещё больше приоткрывают рот и выводят нижнюю челюсть вперёд 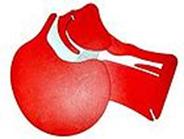 . Не оказывайте сильного давления на мягкие ткани подбородка, так как это может привести к нарушению проходимости дыхательных путей. Данная манипуляция противопоказана при подозрении на перелом шейного отдела позвоночника.
. Не оказывайте сильного давления на мягкие ткани подбородка, так как это может привести к нарушению проходимости дыхательных путей. Данная манипуляция противопоказана при подозрении на перелом шейного отдела позвоночника.
После выполнения тройного приема Сафара можно ввести воздуховод.
Ликвидация обструкции верхних дыхательных путей инородным телом.
Самое главное – профилактика попадания инородных тел в дыхательные пути, что возможно при разговоре во время еды, проглатывании опасных предметов и т.д. При попадании инородного тела в дыхательные пути действовать надо немедленно. Особенности методики самопомощи при удалении инородных тел из дыхательных путей:
- не разговаривать, не звать на помощь, не делать глубоких вдохов;
- обеими руками отрывистыми толчками надавливать на эпигастральную область;
- резко наклониться вперед, упереться животом на спинку стула и перевеситься через нее.
Помощь будет эффективней, если рядом с пострадавшим находятся люди.
При сохранении сознания и самостоятельного дыхания нужно попросить пострадавшего сильно покашлять; возможно нанесение удара ладонью сзади в средней части грудной клетки в межлопаточной области во время выдоха (до 5 раз); возможно нанести 5 сильных резких толчка в эпигастральной области в направлении диафрагмы (приём противопоказан при беременности).
 Прием Греймлиха у пострадавшего, который еще не потерял сознание, в положении сидя или стоя: встаньте позади пострадавшего и обхватите его руками за талию. Сожмите кисть одной руки в кулак, прижмите ее большим пальцем к животу пострадавшего на средней линии чуть выше пупочной ямки и значительно ниже конца мечевидного отростка. Обхватите сжатую в кулак руку кистью другой руки и быстрым толчкообразным движением, направленным кверху, нажмите на живот пострадавшего. Вспомогательное ручное дыхание путём резкого сжатия нижних отделов грудной клетки играет роль искусственного кашля, когда резко повышающееся внутрилегочное давление выталкивает инородный материал из дыхательных путей (рис. 9).
Прием Греймлиха у пострадавшего, который еще не потерял сознание, в положении сидя или стоя: встаньте позади пострадавшего и обхватите его руками за талию. Сожмите кисть одной руки в кулак, прижмите ее большим пальцем к животу пострадавшего на средней линии чуть выше пупочной ямки и значительно ниже конца мечевидного отростка. Обхватите сжатую в кулак руку кистью другой руки и быстрым толчкообразным движением, направленным кверху, нажмите на живот пострадавшего. Вспомогательное ручное дыхание путём резкого сжатия нижних отделов грудной клетки играет роль искусственного кашля, когда резко повышающееся внутрилегочное давление выталкивает инородный материал из дыхательных путей (рис. 9).
Толчкообразное нажатие на грудную клетку пострадавшего, находящегося в сознании (в положении стоя или сидя) следует выполнять только у лиц, страдающих ожирением, или на поздних сроках беременности, а также при инородных телах у детей младшего возраста. Встаньте позади пострадавшего и обхватите его грудную клетку руками точно на уровне подмышечных впадин. Кисть одной руки, сжатую в кулак, наложите большим пальцем на середину грудины, подальше от мечевидного отростка и реберного края, обхватите ее кистью другой руки и выполняйте толчкообразные движения кзади до тех пор, пока инородное тело не выйдет наружу или пока пострадавший не потеряет сознание. Каждый толчок выполняют с четко осознанным намерением устранить обструкцию.
В отсутствие сознания и при подозрении на обструкцию верхних дыхательных путей инородным телом очистить ротоглотку с помощью указательного пальца, захватывая язык и нижнюю челюсть между большим и остальными пальцами другой руки и выдвигая их вперед. Сохраняя лицо пострадавшего повернутым кверху, откройте рот, зажав язык вместе с нижней челюстью между большим пальцем и остальными пальцами руки, и оттяните нижнюю челюсть (оттягивание языка и нижней челюсти). Введите указательный палец другой руки вдоль внутренней поверхности щеки глубоко в гортань, к основанию языка (манипуляция пальцами). Зацепите пальцем предмет, постарайтесь вывести его в полость рта и затем удалить. Обеспечьте адекватное положение дыхательных путей и попытайтесь сделать искусственное дыхание. При подозрении на травму позвоночника, при перемещении пострадавшего поддерживайте голову, шею и корпус в одной плоскости. У детей до года используйте мизинец (самый тонкий палец).
Схема 3. Алгоритм оказания помощи при попадании инородных тел
в верхние дыхательные пути

 Приступить к искусственному дыханию. При неэффективности одного или двух вдохов изменить положение головы и сделать еще один вдох, при неудаче выполнять абдоминальный маневр Heimlich (мануальный толчок – резкий толчок в эпигастральной области) для повышения давления в дыхательных путях (до 5 раз). Уложите пострадавшего на спину. Сядьте верхом поперек бедер пострадавшего, упираясь коленями в пол, и наложите одну руку проксимальной частью ладонной поверхности на его живот вдоль средней линии, чуть выше пупочной ямки, достаточно далеко от конца мечевидного отростка. Сверху наложите кисть другой руки и надавливайте на живот резкими толчкообразными движениями, направленными к голове. Повторять эти манипуляции так долго, как это необходимо.
Приступить к искусственному дыханию. При неэффективности одного или двух вдохов изменить положение головы и сделать еще один вдох, при неудаче выполнять абдоминальный маневр Heimlich (мануальный толчок – резкий толчок в эпигастральной области) для повышения давления в дыхательных путях (до 5 раз). Уложите пострадавшего на спину. Сядьте верхом поперек бедер пострадавшего, упираясь коленями в пол, и наложите одну руку проксимальной частью ладонной поверхности на его живот вдоль средней линии, чуть выше пупочной ямки, достаточно далеко от конца мечевидного отростка. Сверху наложите кисть другой руки и надавливайте на живот резкими толчкообразными движениями, направленными к голове. Повторять эти манипуляции так долго, как это необходимо.
При отсутствии у пострадавшего сознания используют следующий прием: опуститесь на колени возле его ног и выполняйте толчкообразное нажатие на грудную клетку, как при наружном массаже сердца у взрослых пострадавших, накладывая кисть одной руки проксимальной частью ладонной поверхности на нижнюю треть грудины.
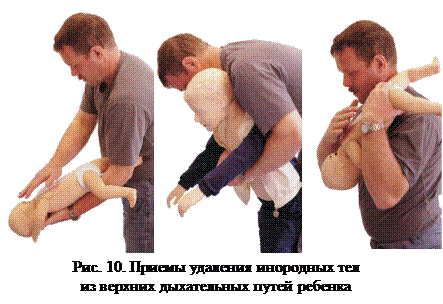
Ребенка до года положите на левое предплечье лицом вниз так, чтобы мизинец находился во рту ребенка, а средний, указательный и большой пальцы на щеках ребенка. Если тяжело, то положите руку на колено. Сделайте несколько похлопывающих движений по спине ребенка (рис. 10).
Искусственная вентиляция легких:
· Применять способ «рот в рот» или «рот в нос» при травме рта, невозможности открыть рот, отравлении кислотами и щелочами, невозможности его герметично обхватить, у детей;
· Создать герметичность между дыхательными путями пострадавшего и реаниматолога. Для этого реаниматолог своими губами захватывает губы пострадавшего, пальцами зажимает носовые ходы пострадавшего и делает вдох;
· Вдувать 800-1200 мл (не менее 650-700) своего выдыхаемого воздуха (объём глубокого выдоха) в течение 1-2 с частотой от 12-14 до 18-20 раз в минуту – в среднем 16 раз в 1 минуту (или один раз каждые 5-6 с);
· Пассивный выдох должен быть полным (время не имеет значения);
·  Следующее вдувание воздуха можно делать, когда опустилась грудная клетка;
Следующее вдувание воздуха можно делать, когда опустилась грудная клетка;
· Необходимо определять эффективность искусственного дыхания – наличие движений грудной клетки при вдохе и выдохе, шум выдыхаемого воздуха и ощущение его движения;
·  При неэффективности одного или двух вдохов изменить положение головы и сделать еще один вдох, при неудаче прибегнуть к способам удаления инородного тела из верхних дыхательных путей.
При неэффективности одного или двух вдохов изменить положение головы и сделать еще один вдох, при неудаче прибегнуть к способам удаления инородного тела из верхних дыхательных путей.
· Можно использовать аппаратные ручные методы дыхания – с помощью мешка Амбу или меха наркозного аппарата.
Непрямой массаж сердца
 При проведении реанимационных мероприятий больной должен лежать на твердой ровной поверхности на спине, руки вытянуты вдоль тела.
При проведении реанимационных мероприятий больной должен лежать на твердой ровной поверхности на спине, руки вытянуты вдоль тела.
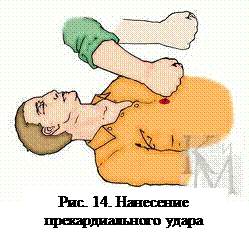
Проводят прекардиальный удар, который в ряде случаев играет роль дефибриляции, хотя целесообразность его применения обсуждается и сейчас. Удар должен быть средней силы наносится он по грудине. Цель удара – не проломить грудную клетку, а сотрясти её. Детям до 7 лет удар наносить нельзя.
 Прекардиальный удар – это способ восстановления сердечной деятельности, является важным промежуточным этапом перед началом более радикальных действий, поскольку даже в отделениях реанимации не всегда может быть обеспечена немедленная готовность дефибриллятора.
Прекардиальный удар – это способ восстановления сердечной деятельности, является важным промежуточным этапом перед началом более радикальных действий, поскольку даже в отделениях реанимации не всегда может быть обеспечена немедленная готовность дефибриллятора.
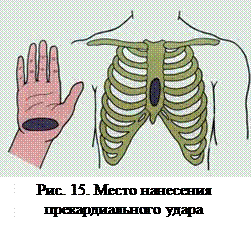
Резкий удар кулаком с высоты 20-30 см наносится по грудине на границе средней и нижней трети с немедленным последующим контролем пульса на сонной артерии или кардиоскопе. При отсутствии положительного результата следует немедленно перейти к закрытому массажу и искусственной вентиляции легких по общепринятой методике.
Механизм действия прекардиального удара основан на попытке перевести механическую энергию сотрясения сердца в электрический импульс, который вызовет деполяризацию желудочков и их сокращение. Это своего рода механический водитель ритма. Если гипоксия миокарда не зашла слишком далеко (остановка сердца не более 30-40 секунд), это может привести к восстановлению сердечных сокращений.
·  Проводить сжатие грудной клетки на глубину 3,5-5 см с частотой 70-80 (у детей 90-100) сжатий в 1 минуту. Сила надавливания должна быть порядка 9-15 кг.
Проводить сжатие грудной клетки на глубину 3,5-5 см с частотой 70-80 (у детей 90-100) сжатий в 1 минуту. Сила надавливания должна быть порядка 9-15 кг.
· 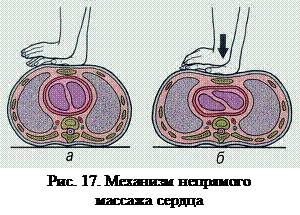 Прилагать усилие строго вертикально на границу средней и нижней трети (на 2 поперечных пальца выше мечевидного отростка) при помощи скрещенных запястий распрямленных в локтях рук. Точкой опоры являются тенер и гипотенер правой (рабочей) руки.
Прилагать усилие строго вертикально на границу средней и нижней трети (на 2 поперечных пальца выше мечевидного отростка) при помощи скрещенных запястий распрямленных в локтях рук. Точкой опоры являются тенер и гипотенер правой (рабочей) руки.
· Сжатие и прекращение сдавления должны занимать равное время, при прекращении сдавления руки от грудной клетки не отрывать.
· Определять эффективность непрямого массажа сердца – наличие пульсации на сонных или бедренных артериях при сжатии грудной клетки.
·  Не прерывать непрямой массаж сердца на срок более 5 с.
Не прерывать непрямой массаж сердца на срок более 5 с.
· Альтернативным методом реанимации является метод активной компрессии – декомпрессии с использованием кардиопомпы.
При одновременном проведении искусственного дыхания и закрытого массажа сердца первоначально в отсутствие самостоятельного дыхания произвести два вдоха (одновременно оценивая их эффективность); затем необходимо чередовать 30 сжатий грудной клетки с двумя вдохами.
Дата добавления: 2014-11-13; просмотров: 365; Мы поможем в написании вашей работы!; Нарушение авторских прав |