КАТЕГОРИИ:
АстрономияБиологияГеографияДругие языкиДругоеИнформатикаИсторияКультураЛитератураЛогикаМатематикаМедицинаМеханикаОбразованиеОхрана трудаПедагогикаПолитикаПравоПсихологияРиторикаСоциологияСпортСтроительствоТехнологияФизикаФилософияФинансыХимияЧерчениеЭкологияЭкономикаЭлектроника
Резаная рана – результат воздействия острого режущего предмета, выступающего в роли механического поражающего фактора (стекло, нож, сабля и др.).
Эти раны имеют ровные края, небольшую глубину. Они наиболее благоприятные, обычно заживление таких ран происходит быстро.
Рубленая рана – является разновидностью резаной и характеризуется большей глубиной повреждения. Образуется при воздействии (ударе) острым тяжелым предметом (топор, сабля, острая металлическая конструкция и др.).
При этом виде ранения возможно повреждение прилежащих тканей и органов. Края такой раны значительно травмированы, что ухудшает заживление. Эта рана характеризуется значительным расхождением ее краев, зиянием, обильным кровотечением и острой болью. Боль особенно интенсивна в момент ранения, ее сила зависит от того места, куда она нанесена (больше или меньше нервов и их окончаний находятся в месте нанесения ранения). Зияние раны зависит от способности мягких тканей сокращаться. Чем больше и глубже рана, тем больше она зияет. Кровотечение из раны обусловлено видом повреждения, наличием поврежденных кровеносных сосудов (артерия, вена или капилляр) и характера ранения.
Колотая рана – возникает при воздействии острыми предметами (гвоздь, металлический стержень, шпага, вилы и др.) и характеризуется небольшим входным отверстием, имеет большую глубину. При проникающем ранении могут повреждаться внутренние органы, крупные сосуды, но без видимого кровотечения. Эти раны очень опасны, так как могут повреждаться жизненно важные органы, предугадать же глубину ранения трудно. Они часто вызывают внутренние кровотечения – в случае ранения печени, почки или другого органа брюшной полости – в эту самую полость. При ранениях грудной клетки может быть повреждено легкое, сердце, при этом происходит излияние крови в плевральную полость или сердечную сумку. При проникающем ранении груди возможен доступ воздуха в плевральную полость, что вызывает такое осложнение, как пневмоторакс (пневмо – воздух, тор – полость, шар). Это очень тяжелые ранения, требуют неотложной первой медицинской помощи, скорейшей квалифицированной помощи. Счет времени при таких ранениях иногда идет на минуты.
Ушибленная рана – возникает при воздействии на ткани каким-либо тупым предметом (камень, бревно, доска).
В результате такого повреждения происходит раздавливание (размозжение) ткани, при этом характерны обширные повреждения мягких тканей. Отмечается небольшое кровотечение в окружающую ткань. При таких ранах происходит омертвение (некроз) части раздавленной ткани, что способствует проникновению и развитию инфекций. При проникновении инфекции с предмета, нанесшего рану, или с окружающей рану поверхности, развивается местное воспаление, проникающее затем в толщу ткани, в кровеносные и лимфатические сосуды.
Рваная рана – возникает в результате разрыва кожи, характеризуется несколькими (больше двух) неровными (рваными) краями.
Огнестрельная рана – возникает в результате применения огнестрельного оружия, при этом встречаются дробовые, пулевые и осколочные ранения.
Огнестрельные раны, как правило, характеризуются обширными разрушениями мягких тканей и костей и могут быть:
сквозными – когда ранящий предмет (дробь, пуля, осколок) проходит через ткани; такие раны имеют входное и выходное отверстие;
слепыми– когда ранящий предмет застревает в тканях;
касательными – когда ранящий предмет наносит лишь касательное повреждение тканям.
5.2.2. Опасность ранения.
В случае ранения у пораженного наблюдается местное (на месте повреждения) изменение в организме. При обширных, глубоких повреждениях, сопровождающихся сильным кровотечением, кроме того, возникают общие изменения организма.
Эти изменения (осложнения) в организме вследствие ранения характеризуются соответствующими проявлениями (признаками).
К местным проявлениям в организме относятся:
кровотечение, определяемое видом, количеством и величиной поврежденных кровеносных сосудов (виды кровотечений и способы их остановки – см. раздел "ПМП при кровотечении");
зияние раны (расхождение краев раны), характеризуемое размером раны и характером ее краев;
воспаление раны, вызванное попаданием в нее микробов с ранящих предметов, одежды, земли и кожи самого пораженного;
боль, различающаяся по интенсивности и зависящая от места ранения, вида и размеров раны.
К общим проявлениям изменений в организме, или осложнениям, относятся:
острая кровопотеря (см. тему "ПМП при кровотечениях");
обморок, шок (см. тему "ПМП при травматическом шоке");
общая воспалительная реакция, переходящая в гангрену.
Эти три характеристики общего осложнения и составляют опасность ранения.
5.3. Первая медицинская помощь при ранениях.
5.3.1. Общие положения.
При оказании ПМП при всех видах ранений необходимо помнить, что правильная и своевременная обработка раны препятствует возникновению осложнений или уменьшает их и способствует ее быстрому заживанию.
При этом необходимо выполнять мероприятия, имеющие целью недопущения попадания инфекций в рану – асептику. Асептика заключается в профилактическом уничтожении микробов физическим путем. С этой целью обработка раны проводится только чистыми руками, а простейшие мероприятия асептики сводятся к удалению поверхностно лежащих у раны обрывков одежды, грязи, инородных предметов.
При оказании ПМП используются также антисептика – способы химического обеззараживания раны, соприкасающихся с раной тканей и инородных предметов, а также полостей тела от возбудителей инфекции. В условиях чрезвычайной ситуации эти способы заключаются в 2-3-х кратной обработке (протирке) кожи вокруг раны одним из дезинфицирующих растворов (йода, марганцевокислого калия, спирта, одеколона, бензина и др.), а также в использовании для первичных повязок различных стерильных материалов, в первую очередь, пакетов перевязочных медицинских индивидуальных (ППМИ), бинтов марлевых стерильных, стерильных повязок, салфеток и т.д.
При оказании ПМП раненому необходимо:
1) определить общее состояние пораженного; в случае необходимости и при отсутствии повреждений внутренних органов ввести противоболевое средство;
2) осмотреть пораженного и обнаружить повреждения;
3) остановить кровотечение;
4) удалить поверхностно лежащие у раны обрывки одежды, грязи, инородные предметы. Попавшие в рану инородные тела и находящиеся в ране костные остатки из раны удалять нельзя;
5) предотвратить дополнительное загрязнение раны, для чего кожу вокруг раны 2-3 раза протереть одним из дезинфицирующих растворов (йода, марганцевокислого калия, спирта, одеколона, бензина). Такая обработка раны должна проводиться от краев к наружи. Если в рану выпадают внутренние органы (например, петля кишки), при обработке раны ни в коем случае нельзя погружать их внутрь;
6) рану закрыть стерильной салфеткой, не касаясь стороны этой салфетки, обращенной к ране. Бинт берут в правую руку, левой - удерживают конец бинта. При бинтовании каждый последующий тур (виток) бинта должен закрывать половину предыдущего. Бинтование конечности начинают с наиболее узкой части конечности и продолжают и продолжают к наиболее широкой. Наложенная первичная повязка не должна вызывать боли и не нарушать кровообращение.
При использовании ППМИ роль стерильных салфеток выполняют стерильные подушечки. На раневую поверхность (при сквозном ранении – на входное и выходное отверстия) подушечки накладываются внутренней стороной;
7) быстро доставить пораженного в ближайшее лечебное учреждение в таком положении, при котором исключено нежелательное воздействие на поврежденный орган.
При оказании ПМП нельзя:
1) Заливать и промывать рану дезинфицирующими растворами (йода, марганцевокислого калия и др.), водой, засыпать порошком или накладывать мазь;
2) удалять из раны инородные тела и костные обломки;
3) брать стерильную салфетку (подушечку из ППМИ) за поверхность, накладываемую на рану;
4) вправлять выпавшие внутренние органы (мозг, петля кишки) внутрь полости;
5) оставлять пораженного одного.
5.3.2. Особенности оказания ПМП при проникающих ранениях грудной клетки, живота, черепа.
5.3.2.1. При проникающих ранениях грудной клетки возможно повреждение легкого, вследствие чего в плевральную полость через образовавшееся отверстие в грудной клетке проникает воздух. При постоянном сообщении плевральной полости с атмосферным воздухом возникает осложнение, называемое открытым пневмотораксом (пневмо - воздух).
При открытом пневмотораксе в момент вдоха поврежденное легкое спадается, а отработанный воздух перекачивается в здоровое легкое. Во время выдоха часть воздуха из неповрежденного легкого попадает в травмированное, при этом происходят колебательные движения средостения, что приводит к сердечно-легочному (кардиопульмональному) шоку (кардио – сердце, пульмонум - легкое). У пораженного развивается дыхательная недостаточность (число дыханий более 26 в минуту, у здорового человека - 16-20), дыхание поверхностное. Пульс возрастает до 140 ударов в минуту (у здорового человека - 60-70), слабый. Кожные покровы пораженного вначале бледные, но быстро приобретают синюшный цвет. На каждом вдохе в рану с хлюпанием входит воздух. Пораженный пытается зажать рану рукой. Проникновение воздуха под кожу пальпаторно определяется как хруст снега. Дыхание на стороне ранения не прослушивается. Все это, а также наличие крови с пузырьками воздуха могут свидетельствовать об открытом пневмотораксе.
При оказании ПМП при таком ранении необходимо исходить из того, что герметическое закрытие раны может предупредить развитие этого грозного осложнения или хотя бы уменьшить его.
Поэтому первая медицинская помощь направлена на закрытие раны: вначале ладонью, затем с помощью ППМИ с целью наложения окклюзионной (герметизирующей) повязки. При этом на рану в начале накладывают оболочку ППМИ (она не пропускает воздух), а на нее – стерильную подушечку (подушечки), далее слой ваты и туго забинтовывают. При отсутствии ППМИ используют другой, непроницаемый для воздуха пригодный для герметизации материал – липкую пленку (скотч), кусок клеенки, полиэтиленовый пакет, изоленту и прочее. Герметизирующий материал укрепляют бинтовой спиралеобразной повязкой – бинт накладывается по типу черепицы – один виток (тур) заходит на другой.
После наложения окклюзионной повязки необходимо транспортировать пораженного в положении полусидя с целью скорейшей доставки в лечебное учреждение.
5.3.2.2. Проникающие ранения живота делятся на ранения с повреждением и без повреждения органов брюшной полости.
Различают повреждения органов брюшной полости, забрюшинного пространства, а также ранения кровеносных сосудов (магистральных артерий, вен, сосудов брыжейки).
Изолированные повреждения брюшной стенки характеризуются ссадинами и кровоподтеками, припухлостью и напряжением брюшной стенки в области повреждения.
При наличии раны в области живота накладывают асептическую повязку на входное и выходное отверстия. В случае наружного кровотечения следует наложить давящую повязку, ввести обезболивающие средства. Выпавшие внутрибрюшинные органы нельзя очищать и вправлять в брюшную полость. Необходимо прикрыть их стерильной салфеткой и наложить фиксирующую повязку. При отсутствии стерильной салфетки можно использовать кусок чистой материи. Если используется ППМИ, то одна стерильная подушечка накладывается на входное, другая – на выходное отверстия.
Транспортировка пораженных с раной живота должна осуществляться в положении их лежа, предельно бережно. В первую очередь эвакуации в лечебные учреждения подлежат пораженные с кровотечением и расстройством дыхания.
5.3.2.3. При проникающих ранениях черепа повреждается твердая мозговая оболочка, находящаяся под костями черепа, и создаются условия для проникновения инфекции в головной мозг.
Такие ранения представляют тяжелый вид ранения, последствия которой характеризуются временной или постоянной нетрудоспособностью, а также высокой частотой наступления смертельных исходов (летальностью).
При проникающих ранениях черепа у пораженного наблюдается потеря сознания, которая может быть кратковременной или длительной - от нескольких часов до нескольких дней. При потере сознания пораженному угрожает остановка дыхания при западении языка. Кроме этого возникает рвота. Рвотные массы могут попасть в дыхательные пути, что также может привести к остановке дыхания.
Возможно, наступление мозговой комы, когда бессознательное состояние сопровождается нарушением и расстройством функций жизненно важных органов.
ПМП пораженным с проникающим ранением черепа должна быть очень бережной, щадящей, но в то же время быстрой. Частый перенос пораженных без необходимости противопоказан. Находящегося без сознания пораженного необходимо уложить на ровном месте. При наличии кровотечения принять меры по его остановке, уделить внимание защите раны от инфицирования. Одновременно провести обработку раны и наложить асептическую повязку. На голову кладут холодный компресс. В случае затруднения дыхания, повернув голову на бок, проверить полость рта – не запал ли язык. Очистить полость рта от рвотных и других масс, произвести искусственную вентиляцию легких способом "изо рта в рот".
Применение обезболивания, как правило, противопоказано (при отсутствии дыхательных нарушений допустимо внутримышечное введение противоболевого средства (промедола), содержащегося в шприц-тюбике аптечки индивидуальной АИ-2 (АИ-1, АИ-1М).
Транспортировка пораженного производится на носилках с опущенным головным концом, на спине вполоборота. Во время транспортировки необходимо учитывать возможность возникновения рвоты.
5.4. ПМП при укушенных ранах.
Наряду с перечисленными выше открытыми повреждениями организма человека существует еще один вид открытой травмы – укушенная рана.
Укушенная рана возникает от укуса собак, кошек, лисиц, других животных, человека, змей. Эти раны характеризуются не столько глубиной и обширностью повреждения, сколько инфицированностью, т.е. загрязненностью различными микробами, находящимися в полости рта как животного, так и человека. Особую опасность для жизни пораженного представляют раны, возникающие от укуса животных, больных бешенством.
Бешенство – инфекционная болезнь, возникающая после укуса или ослюнения инфицированным животным, характеризующаяся поражением центральной нервной системы.
Бешенство вызывается особым видом микробов, вирусом бешенства. Вирус бешенства находится в слюне больного животного и при укусе попадает в организм пораженного через рану. Большинство укусов следует считать опасными в отношении возможности заражения бешенством, так как в момент укуса у животного может не быть явных проявлений бешенства.
Бешенство у собак чаще всего проявляется сильным возбуждением, беспокойством, расширением зрачков. У таких собак наблюдается обильное слюноотделение и рвота. Водобоязнь не является обязательной.
Первая медицинская помощь пораженному заключается в следующем.
Не спешить остановить кровотечение, так как с кровью вымывается и слюна животного, которая может содержать вирус бешенства.
Рану необходимо промыть мыльным раствором (мыло убивает вирус бешенства), а кожу вокруг нее необходимо обработать антисептическим раствором, например, йода или марганца, спиртом. На рану нужно наложить стерильную повязку. При отсутствии ППМИ или бинта можно использовать любую чистую ткань.
Пораженного немедленно доставить в ближайшее медицинское учреждение. Вопрос о проведении прививок против бешенства и дальнейшей обработки раны решает врач.
Возможны, в первую очередь в южных районах России (степи Кавказа, Нижнее Поволжье), укусы паукообразных – каракута, тарантула, скорпиона.
Одним из опаснейших паукообразных является каракут, который иногда встречается в Подмосковье. Каракуты сами не нападают на людей, а причиной укуса часто служит придавливание паука, случайно заползшего в постель человека или в его одежду. Сам укус малоболезненный и часто остается незамеченным пораженным. В месте укуса появляется маленькое пятно с ободком покраснения, которое быстро исчезает. Результаты укуса развиваются довольно бурно вскоре после укуса (через 5-30 мин). Возникают сильные мышечные боли, распространяющиеся на конечности, поясницу, грудь, живот с резким напряжением брюшного пресса. Отмечается озноб с сильным холодным потом, покраснение лица. Пораженный возбужден, возможны галлюцинации, страх смерти. Нарушается функция дыхательной мускулатуры, что может вызвать острую остановку дыхания.
Тарантул – распространен на юго-востоке Европы. При укусе его яд оказывает местное воспалительное действие и общее, сводящееся к нарушению функций вегетативной нервной системы.
В месте укуса возникает острая боль, покраснение, отек. Явно выражено пятнышко укуса. Возможно развитие коллапса.
Скорпион – обитает на Кавказе, юго-востоке России. Ужаление скорпиона вызывает сильные болевые ощущения, иногда приводит к смертельному исходу, особенно у детей.
ПМП при укусах паукообразных заключается в выдавливании из ранки (если ее удается обнаружить при укусе каракута) первых капель крови и затем отсасывании яда ртом, не забывая постоянно сплевывать отсасываемую кровь. При этом у оказывающего такую помощь не должно быть никаких повреждений в полости рта.
Желательно промыть ранку 1% раствором марганцовокислого калия, а затем приложить к месту укуса холод. Пораженную конечность обездвиживают (иммобилизуют), а пораженного доставляют в лечебное учреждение, где проводят основное лечение. Во время транспортировки дают обильное питье. В случае остановки дыхания проводят интенсивную вентиляцию легких.
5.5. Повязки на раны.
Повязка – это перевязочный материал, иногда содержащий лекарственные или некоторые другие вещества, наложенный и укрепленный на поверхности тела пораженного с лечебной целью.
Существует около 50 видов повязок.
На рис. 5.1 - 5.15 приведены те повязки, которве наиболее часто используются при оказании первой медицинской помощи.
|
| ||||
|
Рис. 5.1. Этапы фиксации верхней конечности с помощью косынок
 | ||||||
| ||||||
|
|
Рис. 5.3. Крестообразная повязка при переломе ключицы: а — вид сзади; 6 — вид спереди (цифры указывают очередность наложения туров бинта, а стрелки — его направление)
| |||||
| |||||
| |||||
|
Рис. 5.4. Повязки при повреждении грудной клетки: а — спиральная повязка с одной проймой; б — спиральная вязка с двумя проймами; в, г —повязки при одностороннем повреждении грудной клетки.
|
Рис. 5.5. Повязки при повреждениях живота и таза: а, б — этапы наложения повязки на живот; в — на тазобедренный сустав и бедро; г — на область таза: д — на промежность.
|
Рис.5.6. Помощь при ушибах и вывихах в области голеностопного сустава: а – фиксирующая повязка; б – лед (снег) в полиэтиленовом пакете на место травмы.
|
Рис. 5.7. Остановка артериального кровотечения с помощью жгута-закрутки: а - завязывание узла: б - закручивание с помощью палочки; в - закрепление палочки
|
Рис. 5.8. Временная остановка кровотечения путем максимального сгибания конечностей
|
Рис. 5.9. Положение пострадавшего при кровотечении из внутренних органов; а - при травме легких; б - при кровотечении из желудка и пищевода
|
Рис. 5.10. Повязка из ваты и бинтов при повреждении шейных позвонков
 |
| |||
Рис. 5.11. Колосовидные повязки: а - на стопу и голень; б - на плечевой сустав
|
Рис. 5.12. Повязки при повреждении суставов верхней конечности: а - восьмиобразная повязка на область локтевого сустава; б - повязка Дезо
|
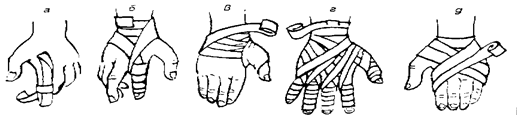
Рис. 5.13. Повязки при повреждениях пальцев и кисти: а - возвращающаяся; б - спиральная; в - колосовидная; г - на все пальцы кисти („перчатка"); д - повязка на кисть
|
|
| ||||||
Рис. 5.14. Повязки при повреждении стопы и голеностопного сустава: а - возвращающаяся; 6 - колосовидная; в - восьмиобразная; г - на пяточную область
|
Рис. 5.15. Косыночные повязки при повреждениях: а - головы; б - кисти; в - области локтевого сустава; г - голени; д - ягодичной области и верхней части бедра; е - обеих ягодиц; ж - стопы; з - пяточной области
6. Первая медицинская помощь при кровотечениях.
6.1. Кровотечения.
Все тело человека пронизано бесчисленным множеством кровеносных сосудов. Наиболее крупные сосуды, по которым кровь двигается от сердца называются артериями, а к сердцу – венами. Самые тонкие сосуды человека называются капиллярами.
Кровотечение – это истечение крови из поврежденного кровеносного сосуда, чаще всего наступающее в результате его повреждения. Кровотечение бывает травматическим и при некоторых заболеваниях (туберкулез, язвенная болезнь желудка, рак и др.). Во втором случае сосуд разъедается болезнью. Основным признаком любой раны является травматическое кровотечение. Удар, разрез, укол, укус нарушают стенки сосудов, что вызывает истечение крови из них.
Кровь обладает важным защитным свойством – свертываемостью. Благодаря этому происходит спонтанная остановка любого небольшого, главным образом, капиллярного кровотечения. Сгусток свернувшейся крови закупоривает возникшее при травме отверстие сосуда. При недостаточной свертываемости, проявляющейся длительным замедленным свертыванием, возникает повышенная кровоточивость.
Лица, страдающие снижением свертываемости, могут терять значительное количество крови даже при кровотечениях из мелких сосудов, с развитием общих изменений в организме.
Объемы кровопотерь в условиях ЧС приближенно можно определить:
а) по локализации повреждения:
при тяжелой травме груди – 1,5 – 2 л, живота – до 2-х л;
при открытом переломе бедра – 1,5 –1,8 л, закрытом переломе бедра – 2,0 л;
при переломе голени – до 0,8, плеча – 0,6, предплечья – 0,5 л;
при множественных переломах костей таза – 2,5 – 3 л. крови.
б) по величине поверхности раны:
при площади поверхностной раны: менее одной ладони – 10% объема циркулирующей крови (ОЦК); две ладони – 30 % ОЦК; три ладони – 40 % ОЦК; пять ладоней – 50% ОЦК.
Общие изменения в организме при кровотечениях. Острое малокровие развивается при потере значительного количества крови – 1- 1,5 л и выражается резким нарушением кровообращения, развитием кислородного голодания, ибо одна из ведущих функций крови – насыщение органов и тканей организма кислородом. Такое состояние может развиться и при малой кровопотери, но происходящей быстро.
Симптомы острого малокровия очень характерны и не зависят от того, внутреннее или наружное кровотечение у пострадавшего, но больше всего при кровопотерях страдает мозг и общий обмен веществ.
Больной жалуется на нарастающую слабость, головокружение, шум в ушах, потемнение и мелькание «мурашек» в глазах, жажду, тошноту, рвоту. При осмотре пострадавшего можно заметить, что кожные покровы и видимые слизистые оболочки бледные, черты лица заострены, больной заторможен или возбужден, дыхание частое, пульс слабый или не определяется вовсе, артериальное давление низкое.
Если в этот момент пострадавшему не будет оказана помощь и остановлена кровопотеря, то у него наступит потеря сознания в связи с обескровливанием мозга, пульс исчезает, давление крови не определяется, появляются судороги, непроизвольное мочеотделение. Если не принять экстренных мер, то наступает смерть.
Первая помощь. Больного, потерявшего много крови, можно спасти, но для этого необходимо принять срочные меры.
Во-первых, следует остановить кровотечение, если не произошло его спонтанное прекращение. При значительных кровотечениях кровеносные сосуды теряют тонус, в результате может произойти спонтанная остановка кровотечения. Даже если кровотечение прекратилось, на рану необходимо наложить давящую повязку.
Во-вторых, уложить пострадавшего на ровную поверхность; если пострадавший в обморочном состоянии, его укладывают в такое положение, чтобы голова находилась ниже туловища; в отдельных случаях лежащему пострадавшему поднимают все конечности, при этом происходит временное увеличение притока крови в легкие, мозг, почки и другие жизненно важные органы. При отсутствии повреждений органов брюшной полости и сохранении сознания, пострадавшего необходимо напоить горячим чаем, минеральной или простой водой. В случае терминального состояния пострадавшего и остановке сердца следует провести оживление его методом непрямого массажа сердца и как можно быстрее доставить в лечебное учреждение.
6.2. Виды кровотечения.
В зависимости от места, куда изливается кровь, различают:
а) внутритканевое кровотечение: вытекающая из кровеносного сосуда кровь изливается в окружающую ткань с образованием кровоподтека («синяка»). Например, при ударе кулаком.
б) Наружное кровотечение: кровь из поврежденного сосуда изливается наружу. Такое кровотечение видно и легко определяется как его место, так и характер.
в) Внутреннее кровотечение: изливание крови из поврежденного кровеносного сосуда в замкнутые полости (например, а плевральную, брюшную, полость черепа). Эти кровотечения крайне опасны, так как, протекают скрытно, распознать их очнь трудно и при невнимательном осмотре пострадавшего легко пропустить. Плевральная полость может вместить всю циркулирующую организмом кровь. Поэтому такое кровотечение может быть смертельным. Необходимо помнить, что кровь излившаяся в грудную или брюшную полость теряет способность к свертыванию, поэтому самопроизвольной остановки крови не происходит. Внутреннее кровотечение наблюдается при проникающих ранениях и при закрытых повреждениях, когда в результате сильного удара, падения с высоты или сдавления происходит разрыв внутренних органов без повреждения кожных покровов. Оно бывает при заболеваниях различных внутренних органов, например: язва желудка, туберкулез легких, аневризма кровеносных сосудов.
Распознать внутреннее кровотечение можно только на основании общих симптомов острой анемии (кровопотери), а именно:
резкая бледность кожных покровов;
частый слабый пульс;
выраженная одышка;
головокружение;
мелькание «мушек» перед глазами;
сонливость;
обморок.
В некоторых случаях кровотечение становится опасным не из-за большого количества пролившейся крови, а в результате того, что пролившаяся кровь сдавливает жизненно важные органы. Так, скопление крови в сердечной сумке (перикарде) может привести к сдавливанию в сердце и его остановке. При сдавливании излившейся крови в черепной коробке произойдет сдавление мозга и как следствие – смерть.
Источником кровотечения, как было сказано выше, является сосуд, стенка которого нарушена. В зависимости от вида повреждения различают кровотечения:
1) капиллярные;
2) венозные;
3) артериальные;
Капиллярное кровотечение возникает при всевозможных повреждениях кожи, слизистых оболочек, мышц, при этом кровоточащего сосуда не видно. Если это наружное кровотечение, то кровь сочится равномерно из всей поверхности раны, как из губки.
Первая помощь: накладывают давящую повязку на рану (это может быть марлевый тампон, кусок ваты, обернутый бинтом, или просто чистая материя) и туго прибинтовывают. Если ранена конечность, необходимо создать ей возвышенное положение, но обычно при капиллярном кровотечении достаточно давящей повязки.
Венозное кровотечение – кровь, изливающаяся из вены, имеет темно-вишневый цвет, вытекает непрерывной струей медленно, равномерно. Венозное кровотечение менее интенсивно, чем артериальное, поэтому редко угрожает жизни пострадавшего. Однако при ранении шеи может произойти всасывание воздуха в сосуды через поврежденное раной место. Проникающий в кровеносный сосуд воздух может попасть и в сердце. В этом случае происходит закупорка пузырьком воздуха сердца и кровеносного сосуда, вызывая воздушную эмболию, которая становится причиной мгновенной смерти. В связи с особенностями сосудистой системы человека, когда одноименные вены и артерии расположены рядом, изолированное повреждение вены встречается редко, поэтому большинство повреждений относится к смешанному артериально-венозному типу.
Наружное венозное кровотечение распознать несложно. Чаще всего оно бывает при повреждении верхних и нижних конечностей шеи, головы.
К наружным кровотечениям относятся кровотечения в просвет полого органа, например, в желудок, кишечник, мочевой пузырь, трахею – так как через определенное время, иногда через несколько часов, кровь, излившаяся в полый орган, выделяется наружу.
Венозное наружное кровотечение лучше всего останавливать давящей повязкой – сложенную в несколько слоев марлю или неразвернутый бинт, или сложенный в несколько слоев носовой платок накладывают на кровоточащий сосуд или рану и туго прибинтовывают. Примененные подобным образом средства действуют в качестве давящего фактора, который прижимает зияющие концы поврежденных сосудов, просветы их сдавливаются и кровотечение останавливается.
При кровотечении из верхней конечности иногда достаточно поднять руку вверх, а затем на рану наложить давящую повязку. Если кровотечение обильное, из крупной вены, например бедренной, а под рукой нет достаточного количества перевязочного материала для изготовления давящей повязки, тогда кровоточащее место надо сразу же прижать пальцами, уменьшить кровотечение можно также подняв конечность кверху.
Кровотечения опасны еще и тем, что с уменьшением циркулирующей крови в организме ухудшается деятельность сердца, нарушается поступление кислорода к тканям и жизненно важным органам (мозг, печень, почки). В результате этого происходит нарушение обменных процессов в организме.
Артериальное кровотечение – является самым опасным из всех видов кровотечений, т.к. при нем может быстро наступить обескровливание организма, и вследствие этого – смерть. При кровотечении из сонной, бедренной или подмышечной артерии пострадавший может погибнуть через 3 минуты. Главное в подобной ситуации – не растеряться и как можно быстрее оказать пострадавшему первую помощь.
Артериальное кровотечение, как и венозное, при кровотечении из мелких артерий можно с успехом остановить при помощи давящей повязки. При кровотечении из крупной артерии необходимо немедленно остановить приток крови к раненному участку. Определить это кровотечение нетрудно. Изливающаяся кровь ярко красного цвета, выбрасывается сильной пульсирующей струей.
Первая помощь: чтобы прекратить артериальное кровотечение, приходится производить искусственную остановку кровотока, используя механические методы, в основе которых лежат принципы прекращения потока крови к месту повреждения сосуда. Необходимо заранее знать, что кровотечение останавливается лишь на то время, пока действует фактор, остановивший его.
6.3. Способы временной остановки кровотечения.
Временная остановка кровотечения при оказании первой помощи может быть выполнена следующими методами:
а) наложение жгута;
б) максимальное сгибание конечности в суставе;
в) сдавливание сосуда на протяжении;
г) наложение давящей повязки;
д) тампонада раны.
Остановка кровотечения методом наложения жгута. Жгут Эсмарха представляет собой резиновую ленту длиной 1,5 метра, имеющую на одном конце металлическую цепочку, а на другом – крючок для фиксации после наложения. Возможно наложение импровизированного жгута, т.е. жгута, созданного из подручных средств. Для этой цели используют косынку, брючный ремень, галстук, платок, подтяжки, а фиксацию жгута осуществляют методом «закрутки» или наложением тугого узла.
Жгут может быть наложен только (!) на верхнюю или нижнюю конечность. Для этого предполагаемое место наложения жгута должно быть обернуто материей (частью одежды, полотенцем, носовым платком), чтобы не сдавить кожу в месте наложения жгута (рис.5.7.).
Жгут накладывают выше места повреждения, не очень туго, но и не слабо. Правильность наложения жгута определяют по прекращению кровотечения и исчезновению пульса на периферической артерии. При этом кожа ниже наложения жгута постепенно бледнеет. При наложении жгута необходимо помнить, что более 2-х часов его нельзя держать на теле. При более длительном прекращении кровоснабжения тканей ниже места наложения жгута может развиться некроз (отмирание ткани). Поэтому после наложения жгута необходимо засунуть за жгут записку с указанием времени его наложения. Если предстоит длительная транспортировка пострадавшего со жгутом, необходимо периодически кратковременно снимать жгут, придерживая при этом рану тампоном.
Максимальное сгибание конечности в суставе приводит к сдавлению сосуда, прекращается приток крови в месте дефекта сосудистой стенки и останавливается кровотечение. Так, при ранении подключичной артерии остановить кровотечение удается, если согнутые в локтях руки максимально отвести назад и зафиксировать на уровне локтевых суставов с помощью ручного ремня, подтяжек, галстука (рис.5.8.).
Бедренная артерия может быть пережата, максимальным прижатием бедра к животу.
Плечевую артерию в области локтевого сустава можно перекрыть максимальным сгибанием руки в локтевом суставе. Данный прием более эффективен, если в зону сгибания конечности заложить марлевый или ватный валик. Необходимо также помнить, что при любом кровотечении поврежденной части тела нужно придать возвышенное положение и обеспечить покой.
Подголенную артерию можно пережать фиксированием ноги с максимальным сгибанием в коленном суставе.
При фиксации сустава нужно подложить валики (марлевый или ватный) в зоне сгибания конечности.
Сдавливание сосуда на протяжении. Прижатие артерии пальцем – очень известный способ. Применяется только для временной остановки артериального кровотечения. Метод основан на сдавлении магистрального сосуда в определенных анатомических точках между пальцем и косным образованием. Этот метод используется при малом артериальном кровотечении в результате травмы. На конечностях сосуды прижимают выше раны, на голове и шее ниже.
Длительная остановка кровотечения пальцевым прижатием артерии невозможна, т.к. требует большой физической силы. Она утомительна для оказывающего помощь и полностью исключает возможность транспортировки пострадавшего. Способ обеспечивает прекращение кровотечения, чтобы выиграть время для подготовки более удобного способа установить его.
Прижать артерию можно большим пальцем, ладонью, кулаком. Особенно легко могут быть прижаты бедренная и плечевая артерии, труднее всего прижать сонную артерию.
Кровотечение из ран шеи и головы останавливают путем прижатия пальцами общей сонной артерии к грудинно-ключичному сочленению.
При кровотечениях из верхних конечностей необходимо прижать подключичную артерию к первому ребру. Подмышечную артерию прижимают к головке плечевой кости в подмышечной ямке.
После пережатия кровоточащих сосудов пострадавшего следует напоить каким-либо безалкогольным напитком, лучше всего сладким чаем (не горячим) или кофе и, как можно быстрее, доставить в лечебное учреждение.
Нередко первую помощь приходится оказывать не только при кровотечении из ран, но и при других видах наружных кровотечений (например, легочных, в грудную полость и др.). Рассмотрим эти виды кровотечений и оказание первой медицинской помощи при них.
6.4. Первая помощь при кровотечении из внутренних органов.
Легочное кровотечение – имеет место при повреждении легких в результате сильного удара в грудь, сдавления грудной клетки, сопровождающегося переломом ребер, и ряде заболеваний легких, в первую очередь: туберкулеза, рака, абсцесса легких.
В этих случаях у пострадавшего или больного возможно кровотечения или кровохарканье. Иногда легочные кровотечения достаточно интенсивны и даже могут привести к смертельному исходу. У больного с мокротой и при кашле выделяется алая пенистая кровь – это называется кровохарканье. В этом случае необходимо:
- освободить грудную клетку от одежды;
- предать больному полусидячее положение в постели;
- проветрить помещение, создать доступ свежего воздуха;
- успокоить больного, ограничить его движение, создать максимальный покой;
- на грудь положить пузырь со льдом или холодной водой.
Всякое легочное кровотечение является грозным симптомом какого-то тяжелого заболевания, поэтому задача первой помощи скорейшая транспортировка больного в лечебное учреждение. Транспортировать больного необходимо с большой осторожностью, в полусидячем положении, избегая резких движений и тряски, ибо последние могут усилить кровотечение.
Кровотечение в грудную полость возникает в результате травмы грудной клетки и повреждении внутренних органов – сердца, сосудов, легких. Излившаяся кровь заполняет одну или обе плевральные полости, сдавливая легкое и ограничивая дыхание, что приводит к развитию дыхательной недостаточности. Состояние больного быстро ухудшается, дыхание учащается, становится поверхностным, кожные покровы с синюшным оттенком, губы синеют – симптоматика характерна при развитии асфиксии в связи с попаданием большого количества крови в дыхательные пути.
Такое состояние больного требует быстрой транспортировки в лечебное учреждение для оказания экстренной хирургической помощи.
Транспортируют больного в полусидячем положении, нижние конечности согнуты в коленях, к грудной клетке приложен холод (рис.5.9.).
Кровотечение из пищеварительного тракта может возникнуть при различных заболеваниях. Различают кровотечения:
- из пищевода;
- из желудка и двенадцатиперстной кишки;
- из кишечника;
- при заболеваниях печени и желчных путей;
- в связи с заболеванием поджелудочной железы;
- в связи с заболеванием крови;
- в связи с травмой или ожогом желудочно-кишечного тракта.
Кровотечения из пищевода – возникают при его ранении или при разрыве расширенных вен. Ведущим симптомом является внезапно возникшее обильное, сильное, т.е. профузное, кровотечение в результате зияния ниспадающихся узлов расширенных вен; кровь темно-вишневого цвета, иногда возникает рвота фонтаном с желеобразным содержимым.
Кровотечения из вен пищевода смертельно опасны, т.к. приводят к быстрой гибели пострадавшего.
Первая помощь направлена на создание условий, способствующих уменьшению кровотечения, показаны абсолютный покой, холод на область грудной клетки; можно давать проглатывать небольшие кусочки льда или снега, необходимо быстро транспортировать больного в лечебное учреждение.
Желудочное кровотечение – происходит в связи с заболеванием (геморрагический гастрит, язвенная болезнь желудка и двенадцатиперстной кишки), наблюдаются эрозия стенки кровеносного сосуда, злокачественная опухоль желудка, травма желудка (инородное тело, ожог).
Ведущим признаком желудочного кровотечения является рвота содержимым желудка цвета кофейной гущи, наблюдается симптомы малокровия – бледность кожных покровов, выраженная слабость, холодный липкий пот. Иногда рвота может не быть, но такого больного обязательно наблюдается темный дегтеобразный стул.
Для улучшения состояния больного необходимо создать покой, придать ему горизонтальное положение на область желудка положить холод. Категорически запрещается давать больному пить! Транспортировка таких больных производится в горизонтальном положении с приподнятым ножным концом, чтобы предупредить обескровливание головного мозга.
Ведущим признаком кровотечения в брюшную полость являются сильные боли, вплоть до развития шокового состояния, часто наблюдается тошнота и даже рвота. Пострадавший при этом бледен, не может стоять, иногда наблюдается кратковременная потеря сознания (обморок), на лбу холодный липкий пот, дыхание и пульс ускорены, зрачки расширены. Для внутрибрюшного кровотечения характерна большая кровопотеря – 2-3 литров крови, невозможность самопроизвольной остановки и самое грозное – это развитие перитонита (воспаления брюшины).
Первая помощь должна оказываться быстро, но без лишней суматохи. Больного следует уложить, на область живота – пузырь со льдом или холодной водой и немедленная транспортировка в лечебное учреждение лежа на спине.
7. Первая медицинская помощь при травматическом шоке.
7.1. Понятия о травматическом шоке.
Шок (буквально удар, толчок) есть остро развивающийся, угрожающий жизни патологический процесс, обусловленный действием на организм сверхсильных поражающих факторов и характеризующийся тяжелыми нарушениями деятельности центральной нервной системы, кровообращения, дыхания и обмена веществ. Чаще всего шок развивается при тяжелых травматических повреждениях (травматический шок) и при ожогах (ожоговый шок).
Травматический шок особенно часто возникает при ранениях груди, живота, спинного мозга, переломах таза, бедра, в случае травмы нескольких анатомических областей (органов) тела и комбинированных поражений. Травматический шок является результатом сильных раздражений нервных окончаний проводников или сплетений поврежденной области (органа), приводящих к изменениям и нарушениям нервных процессов в центральной нервной системе. Как известно, деятельность центральной нервной системы (ЦНС) основана на взаимодействии основных нервных процессов – возбуждения и торможения, скорость смены которых в здоровом организме строго «регламентирована». Нарушение процессов возбуждения и торможения сказывается на функционирование всех органов и систем организма.
В течение травматического шока различают две фазы: первую фазу (фазу возбуждения) и вторую фазу (фазу торможения).
При первой фазе, длящейся минуты, возникает возбуждение центральной нервной системы, преобладающее над торможением, усиление обмена веществ. Внешне первая фаза проявляется речевым и двигательным возбуждением пораженного при сохранении сознания, отсутствием критического отношения к своему состоянию и окружающей обстановке, учащением дыхания и пульса, повышением артериального давления крови.
В крови нарастает содержание сахара, адреналина, молочной кислоты, продуктов клеточного обмена.
Первую фазу травматического шока часто называют эректильной фазой (эрекция – выправлять, поднимать).
Указанные изменения носят обратимый характер, а нарушения жизнедеятельности организма нередко не развиваются. В более тяжелых случаях вслед за первой фазой, а иногда и минуя ее, наступает вторая фаза травматического шока – фаза торможения.
Эту фазу часто называют торпидным шоком (торпидность – вялость, не активность).
Для второй фазы, длящейся в зависимости от тяжести травмы от нескольких минут до 24 – 36 часов, характерно развитие процессов торможения в ЦНС.
В отечественной литературе это состояние наиболее ярко описано Н. И. Пироговым: «С неподвижными руками и ногами раненный находится в состоянии онемения, без движения, не кричит, не стонет, ни на что не жалуется, не в чем не принимает участие, ничего не делает, его тело холодное, лицо бледное как у трупа, взгляд не подвижный, потерянный, пульс нитевидный, едва уловимый. Раненный не отвечает на вопросы или шепчет что-то про себя, едва слышно».
В торпидном шоке различают три степени и терминальное состояние.
Первая стадия торпидного шока характеризуется удовлетворительным общим состоянием, снижением артериального давления до 100 мм рт.ст., учащением пульса до 100 ударов в минуту, дыхания до 25 в минуту. При отсутствии кровотечения даже самые элементарные медицинские мероприятия способны стабилизировать сердечно – сосудистую деятельность.
При второй стадии торпидного шока отмечают выраженную заторможенность, бледность покровных тканей, снижение артериального давления до 70 – 80 мм рт.ст., учащение пульса до 120 –130 ударов в минуту, дыхания – до 30 в минуту. В этой стадии необходимо безотлагательное комплексное лечение.
Третья степень торпидного шока характеризуется крайне тяжелым общим состоянием, резкой бледностью или цианозом (синюшным оттенком кожи) с выраженным понижением температуры тела, снижением артериального давления ниже критического уровня (70 – 80 мм рт.ст.), учащением пульса до 130 –140 ударов в минуту при слабом его накоплении, нередко – выраженным расстройством дыхания, которое становиться либо частым и поверхностным, либо очень редким; затемненным сознанием.
Только неотложные противошоковые мероприятия позволяют в ряде случаев спасти таких пораженных. Шок третьей степени через 2 –3 часа, а при продолжительном кровотечении и раньше, становиться необратимым.
Если пораженного не удается вывести из шокового состояния третьей степени, то у него развивается терминальное состояние, которое может перейти в биологическую смерть, при которой восстановление жизненных функций невозможно (см. тему 10).
7.2. Первая медицинская помощь при травматическом шоке.
Мероприятиями при травматическом шоке являются:
при остановке дыхания или его затруднении – искусственная вентиляция легких (см. тему 10);
размещение пораженных без сознания в положении «на боку»;
при наружном кровотечении – временная остановка кровотечения (см. тему 6);
наложение жгутов при признаках кровотечения из перефирийных сосудов (одежда или повязки обильно пропитаны кровью);
применение обезболивающего средства путем инъекции промедола из шприца – тюбика аптечки индивидуальной;
наложение синтетической повязки на раны;
иммобилизация переломов с помощью табельных или подручных средств, а при их отсутствии - прибинтовыванием поврежденной руки к грудной клетке, а ноги – к здоровой ноге;
при отсутствии повреждений или подозрении на повреждение органов брюшной полости давать питьевую воду, щелочную воду (одна столовой ложки питьевой соды на один литр воды), чай, кофе в объеме 0,4 –0,6 литров;
быстрый и максимально щадящий вынос, а затем и вывоз пораженных в ближайшее лечебно – профилактическое учреждение. При этом необходимо избегать обнажения поврежденных частей тела; в холодное время года пораженных укрывают одеялами, пальто, плащами, шинелями и др. Транспортировку осуществляют на одних и тех же носилках. Обязательное размещение пострадавших с нарушением сознания в положении «на боку».
При травматическом шоке возможны кровопотери. Их объемы в условиях ЧС можно определить несколькими способами:
а) по локализации повреждения:
при тяжелой травме груди – 1,5 – 2 л, живота – до 2-х л;
при открытом переломе бедра – 1,5 –1,8 л, закрытом переломе бедра – 2,0 л;
при переломе голени – до 0,8, плеча – 0,6, предплечья – 0,5 л;
при множественных переломах костей таза – 2,5 – 3 л. крови.
б) по величине поверхности раны:
при площади поверхностной раны: менее одной ладони – 10% объема циркулирующей крови (ОЦК); две ладони – 30 % ОЦК; три ладони – 40 % ОЦК; пять ладоней – 50% ОЦК.
Дата добавления: 2014-11-13; просмотров: 310; Мы поможем в написании вашей работы!; Нарушение авторских прав |