
КАТЕГОРИИ:
АстрономияБиологияГеографияДругие языкиДругоеИнформатикаИсторияКультураЛитератураЛогикаМатематикаМедицинаМеханикаОбразованиеОхрана трудаПедагогикаПолитикаПравоПсихологияРиторикаСоциологияСпортСтроительствоТехнологияФизикаФилософияФинансыХимияЧерчениеЭкологияЭкономикаЭлектроника
Основные этапы патогенеза
 Первичен генетически детерминированный дефект белков мембраны эритроцита (спектрина и анкирина), которые обеспечивают в норме его двояковогнутую форму
Первичен генетически детерминированный дефект белков мембраны эритроцита (спектрина и анкирина), которые обеспечивают в норме его двояковогнутую форму
Аномальные белки обуславливают нарушение транспорта катионов, повышение активности «натрий - калиевого насоса», повышение проницаемости мембраны (калий покидает клетку, а натрий поступает в клетку, повышая ее гидрофильность)
 |
Происходит активация гликолиза, повышение метаболизма липидов и фосфолипидов мембраны эритроцитов
 |
Наступает дефектность ферментных систем эритроцита
 |
Уменьшается образования АТФ (аденозинтрифосфата)
 |
Регистрируется осмотическое набухание клетки, снижение осмотической стойкости эритроцитов, изменение объема клетки (стадия сфероцита-микросфероцита), с утратой способности к деформации, с несоответствием объема сфероцитов и капилляров синусов селезенки
 |
Гемолиз внутриклеточный (в селезенке)
 |
Фагоцитарая гиперреактивность селезенки, метаболический стресс с пониженным снабжением эритроцитов глюкозой, уменьшением pH эритроцитов – с последующей трансформацией селезенки из «кладбища» в «бойню»
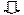
Анемия и гипоксия
 |
Гиперцеллюлярная, гиперрегенераторная реакция костного мозга с ретикулоцитозом;
 |
Усиленное образование и экскреция желчных пигментов (желчнокаменная болезнь).
Рис. 1.29. Схема патогенеза наследственного сфероцитоза
Срок жизни эритроцитов в норме 80-120 дней, а при анемии Минковского-Шоффара -8-10 дней.
Анамнез, клиника.В период криза характерна классическая гемолитическая триада: 1. Анемический синдром с общеанемическим симптомокомплексом – бледность кожных покровов и видимых слизистых, одышка, тахикардия, вялость, адинамия. 2. Желтушный синдром – желтушное окрашивание кожи (лимонный, шафрановый цвет), иктеричность склер, слизистой оболочки полости рта. 3. Спленомегалия.
Возможна гепатомегалия – вследствие холестаза, холангита, частично - гемолиза. Функции печени обычно не нарушены. У 50% пациентов развивается желчнокаменная болезнь.
Так же регистрируются синдромы: билирубиновой интоксикации: лихорадка, миалгии, артралгии, рвота, тошнота, потеря аппетита; синдром повышенной стигматизации (более 6-7 стигм): аномалии костной системы с нарушением процессов окостенения и расширением диплоэтических пространств (башенный, квадратный череп, высокое готическое небо, деформированные зубные дуги, широкая переносица, седловидный нос, синдактилия, полидактилия и т.д.). Задержка физического, психического развития.
Исследования.Анализы, подтверждающие наличие гемолитической анемии: общий анализ крови с определением ретикулоцитов, биохимический анализ крови: «гемолитический комплекс», включающий определение билирубина и его фракций, гаптоглобина, свободного гемоглобина плазмы.
Анализы, уточняющие форму гемолитической анемии: осмотическая резистентность эритроцитов, морфологическая характеристика эритроцитов, эритроцитометрия и построение прямой Прайс-Джонса.
Диагнознаследственного микросфероцитоза основан на совокупности данных генеалогического анамнеза, клинических проявлений и подтверждается результатами лабораторных исследований.
Лабораторные исследования
1. общий анализ крови: анемия со снижением уровня гемоглобина и эритроцитов;
2. по цветовому показателю: анемия нормохромная или гиперхромная;
3. по количеству ретикулоцитов: гиперрегенераторная (с высоким ретикулоцитозом более 5%);
4. по морфологии эритроцитов: микросфероцитарная (микросфероциты более 10-15%).
5. гематологический автоматический анализ: MCV (средний объем эритроцита) на нижней границе нормы; MCH (среднее содержание гемоглобина в эритроците) – в пределах нормы; MCHC (средняя концентрация гемоглобина в эритроците) – в пределах нормы; RDV (показатель анизоцитоза) – в отсутствии гемолиза в пределах нормы, при кризе увеличивается.
6. Биохимической анализ крови: повышение общего билирубина (за счёт непрямых фракции), уровня ЛДГ и щелочной фосфатазы.
7. Прочие необходимые методы исследования в алгоритме диагностики гемолитических анемий: сывороточное железо и сывороточный ферритин (в пределах нормы или повышен); прямая и непрямая проба Кумбса (отрицательна); гемоглобинемия (отрицательна); содержание в эритроцитах ферментов: Г6ФД, пируваткиназы и т.д. в пределах нормы; морфология гемоглобина (отсутствуют патологические формы) в пределах нормы; АсАт, АлАт, проба Вельтмана, сулемовая, тимоловая в пределах нормы.
8. Осмотическая резистентность эритроцитов: минимальная снижается (в норме гемолиз у здоровых детей начинается в 0,48-0,52% растворе NaCl, у больных в 0,6-0,7%,), максимальная повышается или в пределах нормы (гемолиз заканчивается у здоровых детей в 0,4-0,35% растворе NaCl, у больных в 0,3-0,25%).
9. Исследование мочи: уробилинурия - положительны качественная и количественная реакции; гемоглобинурия и желчные пигменты в моче – отрицательны.
10. Повышенный уровень стеркобилина (при исследовании его уровня в суточном количестве кала).
11. Пункция костного мозга: нормобластический тип гемопоэза, гиперплазия эритроидного ростка без нарушения процессов дифференцировки.
Лабораторными признаками внутриклеточного гемолиза являются: снижение гемоглобина, эритроцитов, увеличение числа ретикулоцитов и концентрации непрямого билирубина.
Биохимическими признаками внутриклеточного гемолиза являются: повышение концентрации непрямого билирубина.
Специфические параклинические маркеры анемии Минковского – Шоффара: микросфероцитоз в диагностически значимых цифрах и снижение минимальной осмотической резистентности.
Дифференциальный диагнознаследственного микросфероцитозапроводят с другими гемолитическими анемиями (энзимодефицитные, иммунные, талассемия); гепатитами различной этиологии; гемолитической болезнью новорожденного; синдромом Жильбера.
Табл. 1.78. Дифференциальный диагноз некоторых гемолитических анемий
| Показатели | Наследственный микросфероцитоз | Энзимодефицитные (дефицит Г-6-ФД) анемии | Аутоиммунная гемолитическая анемия |
| Эритроциты | Снижены | Снижены | Снижены |
| Снижение показателя соответствует степени тяжести | |||
| Гемоглобин | Снижен | Снижен | Снижен |
| Снижение показателя соответствует степени тяжести | |||
| Цветовой показатель | Норма | Норма | Норма |
| Ретикулоциты | Повышены | Повышены | Повышены |
| Морфология эритроцитов | Анизомикросферо-цитоз | Анизоцитоз Полихромазия Шизоциты | |
| Тромбоциты | Норма | Норма | Норма |
| Лейкоциты | Норма | Норма | Норма |
| Лейкоцитарная формула | Соответствует возрасту ребенка, возможен лейкоцитоз со сдвигом до нейтрофилов, миелоцитов, как показатель гуморальной активности процесса | ||
| Уровень и активность Г-6-ФД в сыворотке крови | Норма | Снижено | Норма |
| Проба Кумбса | Отрицательная | Отрицательная | Положительная |
| Осмотическая стойкость эритроцитов | Минимальная снижается | Норма | Норма |
| Уровень билирубина и его фракций | Повышен за счет непрямой фракции | Норма или повышен за счет непрямой фракции | Повышен за счет непрямой фракции |
| Анемический синдром | Присутствует | Присутствует | Присутствует |
| Желтушный синдром | Присутствует | Отсутствует | Присутствует |
| Спленомегалия | Есть | Нет | Есть |
Лечение. Задачи лечения в периоде обострения:1)купирование анемического синдрома; 2) коррекция билирубиновой интоксикации; 3) профилактика осложнений.
Схема лечения. Обязательные мероприятия: заместительная гемокомпонентная терапия, дезинтоксикационно-инфузионная терапия, глюкокортикоиды при апластическом компоненте криза, плазмаферез (по показаниям), профилактика осложнений.
Вспомогательное лечение: диета, режим, спленэктомия.
Режим – строгий постельный на весь острый период.
Диета – стол № 5 (печеночный) по Певзнеру. В рацион включают продукты, обладающие липотропным (творог, отварное нежирное мясо, рыба, гречка) и холекинетическим действием (растительное масло, яйца, мед). Водный режим: обильное питье - 5% глюкоза, минеральная вода (боржоми, ессентуки №17, ессентуки №4), в зависимости от возраста до 1,5 л жидкости в сутки.
Терапия периода гемолитического криза направлена на купирование анемического синдрома, синдрома билирубиновой интоксикации и профилактику осложнений:
1. Заместительная гемокомпонентная терапия показана при снижении гемоглобина ниже 70 г/л. Используют эритроцитарную массу в дозе 5-10 мл/кг веса или отмытые эритроциты, детям раннего возраста, старшего - 100-200 мл. Во избежание изоиммунных реакций у детей раннего возраста переливание эритроцитарной массы проводят путем подбора по пробе Кумбса.
2. Дезинтоксикационно-инфузионная терапия, направленная на купирование билирубиновой интоксикации включает внутривенное капельное введение реополиглюкина, 5% или 10% раствора глюкозы. В капельницу могут быть добавлены: ККБ, цитохром или аскорбиновая кислота, мембраностабилизаторы: раствор витамина Е, рибоксин, эссенциале. Расчет вводимой жидкости согласно возрасту.
Для профилактики дисхолии, дискинезии желчных путей, желчнокаменной болезни: спазмолитики и желчегонные, урсосан, одестон, но-шпа, аллохол, холосас, тюбажи, фолиевая кислота.
Глюкокортикостероиды показаны только в тяжелых случаях, при арегенераторных, апластических кризах парентерально по 1-2 мг/кг до стабилизации криза (повышают выживаемость костного мозга в условиях гипоксии).
Плазмаферез по показаниям.
При синдроме эндогенной перегрузки железом и развитии трансфузионного гемосидероза показано проведение хелаторной терапии – десферал в суточной дозе 25-50 мг/кг в сутки в/в, п/к, в/м; эксиджад перорально в суточной дозе ориентировочно 40 мг/кг.
Лечение в период ремиссии.Витаминотерапия – витамины Е, А, В5 и С внутрь в терапевтических дозах курсами по 10-14 дней 3-4 раза в год. Фитотерапия (печеночный сбор) в индивидуальном режиме 2-3 раза в год, курсом 3-4 недели. При холестазе и для профилактики желчнокаменной болезни – мисклерон, холестирамин, липоевая кислота (липомид) курсами по 1 мес. 2-3 раза в год. Гепатопротекторы: эссенциале, рибоксин.
Хирургическое лечение.При отсутствии эффекта от консервативной терапии показана спленэктомия. Оптимальный срок оперативного вмешательства в возрасте 5-10 лет. Показания к спленэктомии: частые гемолитические кризы, в т.ч. арегенераторные; синдром гиперспленизма; выраженная хроническая гипербилирубинемия; желчнокаменная болезнь.
Показания к эндоваскулярной окклюзии сосудов селезенки: тяжелые формы заболевания, частые гемолитические кризы, в т.ч. арегенераторного характера; выраженная гипербилирубинемия (риск развития билирубиновой энцефалопатии) у детей до 5 лет. Перед проведением хирургического вмешательства рекомендовано введение поливалентной пневмококковой вакцины, дополнительно рекомендована менингококковая вакцина. При невозможности вакцинации назначают бициллин-5 1 раз в месяц в/м в течение 5 лет.
Осложнения.У детей старшего возраста возможно развитие желчнокаменной болезни вследствие нарушения пигментного обмена; гемосидероза; хронического гепатита; цирроза печени. В раннем возрасте возможна ядерная желтуха с неблагоприятным прогнозом.
Прогноз.При рациональном ведении больного и своевременно проведенной спленэктомии вполне благоприятный для жизни. После спленэктомии вследствие развития вторичного иммунодефицита возможна склонность к инфекционным заболеваниям.
|
ИДИОПАТИЧЕСКАЯ ТРОМБОЦИТОПЕНИЧЕСКАЯ ПУРПУРА (ИТП) – клинико-гематологический синдром, относящийся к группе геморрагических диатезов, иммунопатологических заболеваний, с наличием на поверхности тромбоцитов и мегакариоцитов антитромбоцитарных и антимегакариоцитарных антител. ИТП характеризуется снижением тромбоцитов менее 150,0×109/л (по мировым стандартам менее 100,0×109/л) и качественной их неполноценностью, с петехиально-экхимозным типом кровоточивости, при повышенном или нормальном содержании мегакариоцитов в костном мозге.
Эпидемиология.Частота ИТП достигает до 125 на 1 млн. взрослого и детского населения; 4,5-7,5 на 100 000 детского населения.
Сезонность: зима и весна, реже осень, лето. Встречается в любом возрасте, но чаще у дошкольников и школьников с преобладанием девочек в 2-3 раза в пубертатном возрасте.
ЭтиологияИТП не установлена. Это подчеркивается в названии болезни – идиопатическая, то есть возникающая без видимых причин. Заболевание в 80-88% случаев сопровождается наследственной тромбоцитопатией с качественной неполноценностью тромбоцитов по дезагрегационному типу. ИТП наследуется по аутосомно-доминантному типу, особенно при аутоиммунных вариантах. Конституциональная особенность реализуется в иммунопатологический процесс, приводящий к ИТП.
Факторы, предшествующие заболеванию:
- перенесенные вирусные и бактериальные инфекции;
- профилактические прививки;
- пищевая и лекарственная аллергии;
-глистная инвазия, дисбактериоз у детей раннего возраста;
- УФО-инсоляция, прием лекарств, ингибирующих свойства тромбоцитов, физические и психические травмы.
Гаптеновые тромбоцитопении появляются через 2-3 недели после воздействия провоцирующих факторов (иммунная перестройка организма).
Дата добавления: 2014-11-13; просмотров: 281; Мы поможем в написании вашей работы!; Нарушение авторских прав |