
КАТЕГОРИИ:
АстрономияБиологияГеографияДругие языкиДругоеИнформатикаИсторияКультураЛитератураЛогикаМатематикаМедицинаМеханикаОбразованиеОхрана трудаПедагогикаПолитикаПравоПсихологияРиторикаСоциологияСпортСтроительствоТехнологияФизикаФилософияФинансыХимияЧерчениеЭкологияЭкономикаЭлектроника
креатинін крові (мкмоль /л) х 0,8
В Україні ми продовжуємо користуватися класифікацією, де в першу чергу виділяємо нозологічну форму захворювання, синдром, фазу та стадію. Останнім наказом МОЗ та АМН України від 30 вересня 2003 року (табл.3) прийнята класифікація ХНН, в якій врахована відповідність показників ШКФ і креатиніну крові.
Класифікація ступенів ХНН згідно наказу МОЗ та АМН України № 65/462 від 30.09.2003
| Ступені | Рівень клубочкової фільтрації | Рівень креатиніну плазми |
| 1 ступінь | <90 мл/хв. ≥ 60 мл/хв. | > 0,123 ≤ 0,176 ммоль/л |
| ІІ ступінь | <60 мл/хв. ≥ 30 мл/хв. | > 0,176 ≤ 0,352 ммоль/л |
| ІІІ ступінь | <30 мл/хв. ≥ 15 мл/хв. | > 0,352 ≤ 0,528 ммоль/л |
| ІУ ступінь термінальний | <15 мл/хв. або лікування методами діалізу | > 0,528 ммоль |
Слід зазначити, що ця класифікація та класифікація NKF принципово не відрізняються одна від одної, особливо, якщо брати до уваги їх тлумачення. Четвертий ступінь ХНН у класифікації МОЗ та АМН України, відповідає У ст. ниркової недостатності в класифікаціі NKF, а хворі з відповідними показниками повинні лікуватись методами ниркової замісної терапії (НЗТ).

Лікування.
Дієта.
Основними задачами дієтичного лікування при ХНН є:
1. Зменшення вживання білка з їжею - низькобілкова дієта (НБД):
· При ХНН I ст. за відсутності ознак прогресування (стабільні показники ШКФ за останні 6-8 місяців, наявність функціонального резерву нирок) можна призначати НБД з розрахунку кількості білка 0,9-1,0г/кг/добу, калорійністю не нижче 35 ккал/кг (2200-2500 ккал/добу).
· При ХНН II ст. кількість білка обмежують до 0,6 г/кг/добу, калію до 2,7 г/добу, фосфору до 0,7 г/добу, калорійність їжі -35-40ккал/кг.
· При ХНН III ст. кількість білка обмежують до 0,5 г/кг/добу,значно обмежують калій - 1,6 г/добу та фосфор- 400 мг/добу. Калорійність їжі має бути 2700-3000 ккал/добу.
2. Контроль споживання рідини.
3. Зменшення вживання продуктів, що містять Na+, K+, Mg2+, Cl-, фосфати.
Контроль артеріального тиску(АТ) та рівня протеїнурії.
Максимальне збереження функції нирок, зменшення серцево-судинних захворювань та смертності можливе лише за умови зниження АТ нижче 130/80 мм.рт.ст. Рівень протеїнурії необхідно приймати до уваги при визначенні цільового АТ.
Пацієнти з протеїнурією £1/добу повинні мати АТ £ 130/ 85 мм.рт.ст (середній АТ £ 100 мм.рт.ст); пацієнти з протеїнурією > 1г/добу - £125/ 75 мм.рт.ст (середній АТ £ 92 мм.рт.ст).
Всі гіпотензивні препарати зменшують ступінь ураження нирок шляхом корекції АТ, а деякі з них мають і ренопротекторні ефекти, незалежні від гіпотензивної дії.
Інгібітори АПФ (ІАПФ) та блокатори рецепторів ангіотензину II (БРА) більш істотно ніж діуретики, антагоністи кальцію, b-блокатори, зменшують протеїнурію та мікроальбумінурію, гальмують прогресування ниркових захворювань та покращують виживання хворих на хронічні захворювання нирок. ІАПФ доцільно призначити всім хворим з діабетичною нефропатією на тлі цукрового діабету (ЦД) І та ІІ типів, хворим з недіабетичними ураженнями нирок незалежно від рівня АТ та протеїнурії, але їх добова доза залежить від цифр АТ. Крім гіпотензивного ефекту, ІАПФ здатні зменшувати протеїнурію, позитивно впливати на внутрішньониркову гемодинаміку, блокувати фактори росту та запалення, зменшувати проникність базальної мембрани клубочків, покращувати функції ендотелію.
У перші 2 місяці прийому може спостерігатися транзиторне підвищення концентрації креатиніну в сироватці крові, яке розглядається як наслідок змін ниркової гемодинаміки. Призначення ІАПФ потребує контролю рівня креатиніну, особливо при рівні останнього > 0,25ммоль/л.
У більшості хворих через 3-6 тижнів функціональні показники нирок покращуються, а рівень креатиніну швидко стабілізується, а потім знижується.
Блокатори рецепторів ангіотензину II (БРА) (табл. 5) визнані одними із найкращих засобів лікування АГ, профілактики та ураження нирок при цукровому діабеті. Вони зменшують загальний периферичний опір судин, забезпечують поступове та стійке зниження АТ, органопротекторну дію на серцево-судинну систему та нирки, проявами якої є регресс гіпертрофії серця та судин, сповільнення прогресування атеросклерозу, зменшення тиску у клубочках нирок, корекція функції мезангіальних клітин, попередження процесів склерозування клубочків.
Клінічна фармакологія препаратів БРА
| Препарат | Звільне-ння з рецепторів | Біодоступність (%) | Вплив їжі на ефект препарату | Період напів-життя (год) | Зв’язок з протеїнами | Дозування (мг/добу) |
| Лозартан | Швидке | Мінім. | 6-9 | 99,8 | 50-100 | |
| Вальзартан | Повільне | Зменшення на 40-50% | 80-320 | |||
| Кандезартан | Повільне | Немає | 99,5 | 4-16 | ||
| Ірбезартан | Повільне | Немає | 11-15 | 150-300 | ||
| Епрозартан | Швидке | Немає | 5-9 | 200-400 |
БРА рекомендують для лікування хворих на ЦД-2-го типу, оскільки вони ефективно впливають на гальмування прогресування альбумінурії, розвитку та прогресування нефропатії. Доведено, що застосування БРА у цих хворих по перше: сповільнює прогресування від мікроальбумінурії до розгорнутої нефропатії; по-друге: в середньому на два роки гальмує прогресування ХНН до кінцевої стадії; по-третє: нефропротекторна дія БРА не залежить від ступеня зниження АТ, а визначається специфічним нефропротекторним органозахисним впливом препаратів цієї групи.
З метою зменшення рівня азотемії, токсичного уремічного навантаження шляхом посилення їх екскреції використовуються:
1. Гіпоазотемічні фітопрепарати: хофітол - 2 -3т.х3р/добу за 15 хв. до їжі або по 2 ампули х 2р/добу внутрішньом’язево або довенно щоденно протягом 14-21 днів; леспенефрил (леспефлан) по 3-6 чайних ложок на добу або довенно - 1мл/кг маси;
2. Ентеросорбція з застосуванням ентеросорбентів за 1,5-2 години до/або після їжі і медикаментів: активоване вугілля –5гх 4р/добу; ентеросгель –1.ст. л. (15,0) х 4р/добу; сорбігель–1 ст. л.(15,0) х 4р/добу; ентеродез –5мл на 1000 мл води х 3-4р/добу;
3. Кишковий діаліз з введенням у товсту кишку через зонд 8-10 л розчину, який містить: сахарози - 90г/л; глюкози - 8г/л, хрористого калію - 0,2г/л, гідрокарбонату натрію - 1г/л, хлористого натрію -1 г/л, або форсування діареї з застосуванням 3-4 л гіперосмолярного розчину Юнга, що містить: манітол або сорбіт- 32,8 г/л, хрористий калій - 0,3г/л, гідрокарбонат натрію – 1,7г/л, хлористий натрій -2,4 г/л, хлористий кальцій –0,11 г/л або шлунковий лаваж з промиванням шлунку 2% розчином соди в об’ємі 1 л та наступним його відсмоктуванням.
Корекція дисліпідемії. Частота дисліпідемій у хворих на хронічні захворювання нирок перевищує частоту дисліпідемій у загальній популяції. Основні розлади ліпідного обміну у хворих характеризуються підвищенням тригліцеридів (ТГ), холестерину (ХС) ліпопротеїдів дуже низької та низької щільності (ХС ЛПНЩ) та зниженням холестерину ліпопротеїдів високої щільності (ХСЛПВЩ).
Цільовий рівень ХС ЛПНЩ у дорослих на хронічні ниркові захворювання <2,6ммоль/л; рівень ХС ЛПВЩ >1ммоль/л; ТГ <2,3ммоль/л. Пацієнтам з підвищеним рівнем ХС ЛПНЩ (2,6-3,3 ммоль/л), рівнем ХС ЛПВЩ < 1 ммоль/л або ТГ > 2,1 ммоль/л, навіть за умов нормального рівня ХС ЛПНЩ, рекомендується змінити (модифікувати) стиль життя: підвищити фізичну активність з одночасним зниженням надмірної маси тіла; відмовитися від алкоголю та куріння; дотримуватися гіполіпідемічної дієти: обмежити вживання ХС до 300 мг/добу. Загальний вміст жирів має становити 30% від енергетичної цінності їжі. Хворі повинні ретельно контролювати кількість та якість жирів у дієтичному щоденнику. Якщо протягом 3 місяців зміна стилю життя та дієта не дає бажаного результату (ХСЛПНЩ>2,6ммоль/л), необхідно починати лікування статинами (інгібіторами гідроксиметилглютарил-КоА-редуктази). За наявності клінічних ознак ішемічної хвороби серця або дуже високого рівня ХCЛПНЩ (>4,9ммоль/л ) зміну стиля життя, дієту та медикаментозну терапію слід починати одночасно.(NB! під контролем функції печінки – alt, ast).
Статини (ловастатин, симвастатин, правастатин, розувастатин, аторвастатин) блокують ключовий фермент синтезу холестерину у печінці та мають виражену гіполіпідемічну дію. Бажаний рівень ХСЛПНЩ < 2,6 ммоль/л (100 мг/дл). Якщо рівень ХСЛПНЩ не нормалізується на протязі 6 тижнів лікування 20 мг статинів, дозу статинів необхідно збільшити до 40мг з наступним контролем ліпідного профілю через 6 тижнів. Пацієнтам з рівнем ТГ >2,0- 5,7ммоль/л призначають модифікацію стилю життя, при відсутності ефекту - статини. Фібрати (гемфіброзил в дозі 600мг двічі на добу, фенофібрат 200 мг/добу) призначають при рівні ТГ >5,7ммоль/л, з розрахунком дози відповідно функції нирок. Комбінація фібратів та статинів не бажана, оскільки виникає високий ризик розвитку рандоміолізу. У хворих з рівнем ТГ>9ммоль/л за неефективності попередньої терапії доцільним є призначення риб’ячого жиру та абсолютне виключення застосування низькомолекулярних гепаринів. Цільовий рівень тригліцеридів < 2,0ммоль/л.
Диспансеризація.
Хворі з ХНН підлягають диспансерному спостереженню у лікаря–нефролога, а у випадку його відсутності - у лікаря ЗПСМ за місцем проживання. Диспансерне спостереження повинно включати: обстеження хворих з ХНН –I ступеня 3 рази на рік , з ХНН II ступеня - 6 разівна рік, а з ХНН III ступеня – щомісячно, призначення адекватного режиму, працевлаштування та вибору раціональних дієтичних та лікувальних заходів; встановлення та усунення факторів, що сприяють прогресуванню ХНН. При виникненні інтеркурентних захворювань хворі обстежуються додатково. Хворим з ХНН-IV ступеня повинно проводитися лікування гемодіалізом/перитонеальним діалізом, або симптоматична терапія (за наявності протипоказань для НЗТ) за місцем проживання.
Хвороби системи крові
Лікар загальної практики
· діагностує і лікує самостійно до одужання або ремісії залізодефіцитну анемію;
· діагностує і лікує при консультуванні зі спеціалістом хронічну постгеморагічну (залізодефіцитну) анемію, анемію при хронічних хворобах, передозування антикоагулянтів непрямої дії, мегалобласні анемії, гемофілію, спадкові тромбофілії, хронічну тромбоцитопенічну пурпуру, інші хвороби крові;
· активно контролює гематологічних пацієнтів в періоди довгих ремісій (більш ніж 2-3 роки) при хронічних хворобах;
· встановлює попередній діагноз, направляє хворого до спеціаліста, проводить подальше лікування і реабілітацію відповідно до рекомендацій спеціаліста: гострий лейкоз, хронічний лімфолейкоз, мієлолейкоз і мієлофіброз Ходжкіна, і не-Ходжкінські лімфоми, пара протеїнові гемобластози (мієломна хвороба, хвороба Волденстрема), апластична, гіпопластична анемія і агранулоцитоз, мієлодисплазія (рефрактерна анемія), тромбофілії (спадкові і набуті), звичайна поліцитемія і тромбоцитемія, гемофілія і набуті (від ліків або інших чинників) розлади гемостаза, ідіопатична атромбоцитопенічна пурпура, геморагічний васкуліт, мегалобласна анемія, природжена і набута коагулопатія;
· надає невідкладну допомогу на дошпитальному етапі у випадках гемолітичнго кризу, кровотечі при використанні ліків, що впливають на гомеостаз.
Алгоритм диференційної діагностики анемій негемолітичного походження

 |  |  | |||



 | |||||||||
 |  | ||||||||
| |||||||||
| |||||||||

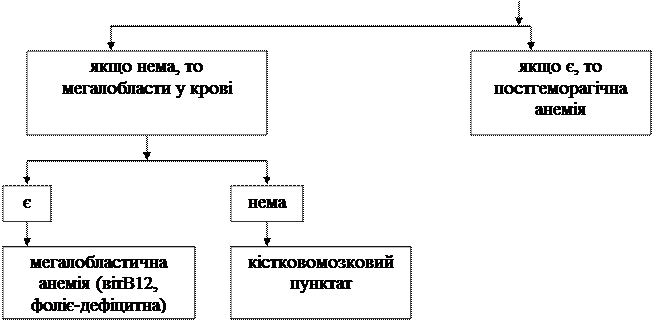
Анемії – це захворювання, які характеризуються зменшенням концентрації гемоглобіну та еритроцитів у крові.
Найпоширенішою є етіопатогенетична класифікація анемій (І.А.Касирський, Г.А.Алексєєв, 1970). Згідно неї всі анемія поділяють на:
Анемії внаслідок порушення кровоутворення
Анемії постгеморагічні
Анемії внаслідок підвищеного кроворуйнування
Залізодефіцитні анемії
Метаболізм заліза в організмі:Залізо в організм людини надходить із харчовими продуктами. Найкраще воно засвоюється із продуктів тваринного походження, що містять гемінове залізо -- це м'ясні та кров'яні вироби. Гемінове залізо із м'яса (двохвалентне) всмоктується краще, ніж гемосидерин (трьохвалентне) із печінки. Слід враховувати не стільки вміст заліза в продукті, скільки його здатність всмоктуватися. У формі гема всмоктується 25—30%, із інших тваринних продуктів (яйця, риба) — менше 10—15%, а із рослинних (зелень, яблука, бобові, рис, чорнослив) всмоктується лише 3—5% того заліза, що в них міститься.
Кислотність шлунка майже не впливає на засвоєння гемінового заліза, оскільки гемовий комплекс всмоктується клітинами слизової оболонки кишечника у вигляді цілого металопорфирину без попереднього вивільнення заліза. Кисле середовище шлунка є необхідною умовою всмоктування негемінового заліза для переведення його в розчинну форму і відновлення до двохвалентної форми. Всмоктування заліза відбувається в тонкому кишечнику, максимально — у дванадцятипалій кишці і на початку порожнистої кишки.
У крові та лімфі залізо з'єднується з білком, який називається трансферином. Трансферин зв'язує 2 молекули: одна молекула заліза виділяється для еритробластів, інша — для утворення запасу заліза в печінці.
Накопичення заліза відбувається у вигляді феритинів та гемосидерину в депо: печінка, селезінка, кістковий мозок.
Біологічно активні сполуки заліза поділяються на гемінову та негемінову групи: до першої відносяться цитохроми, гемоглобін, міоглобін, пероксидаза та каталаза; до другої — дихальні ферменти типу залізофлавонпротеїдів, трансферинів (сидерофілін), залізоаскорбінова кислота та ін.
Загальна кількість заліза в організмі — 4,0—4,5 г, у т.ч. 2,6 г - у складі гемоглобіну; 0,4 г – міоглобіну та 1,5 г у вигляді запасного в складі феритину та гемосидерину.
Втрати заліза в нормі відбуваються з сечею, калом, злущеним епітелієм кишечника та шкіри, потом, волоссям, нігтями і становить 1 мг на добу. Жінки дітородного віку втрачають залізо при менструальних кровотечах, вагітності, пологах, лактації. Організм тільки незначною мірою може регулювати надходження заліза із їжі та абсолютно не контролює його витрати.
Етіологія та патогенез: Причин виникнення дефіциту заліза досить багато. Вони пов'язані з:
· порушенням надходження, всмоктування та транспорту заліза;
· підвищенням втрат заліза внаслідок хронічних кровотеч;
· підвищенням потреби в залізі, підвищеними витратами заліза.
До причин, пов'язаних із порушенням надходження заліза відносяться голодування, молочно-рослинна дієта. В сучасних умовах групами ризику виникнення ЗДА є сім'ї з низьким соціальним статусом. Спотворення при ЗДА смакових відчуттів та зниження апетиту збільшують значущість аліментарного фактора і сприяють утворенню «патологічного кола».
Оскільки стан шлункової секреції не впливає на всмоктування заліза, то зараз не виділяють гастрогенної ЗДА. Доведено, що зміни слизової оболонки шлунка у вигляді атрофії та зниження секреції є вторинними.
Порушення всмоктування заліза спричиняють резекції шлунка, хронічні ентерити та дисбактеріози, амілоїдоз кишечника, синдром мальабсорбції, резекції кишечника, обхідні анастомози.
Підвищення втрат заліза. Втрати заліза, що перевищують норму, відбуваються внаслідок хронічних кровотеч, оскільки залізо входить до складу еритроцитів. Тому цю анемію називають хронічною постгеморагічною. У жінок хронічна постгеморагічна анемія найчастіше зумовлена мено- та метрорагіями. Крововтрата за одну менструацію в 60 мл еквівалентна втраті 30 мг заліза. Ця кількість заліза здатна відновитися за умови нормального харчування та всмоктування заліза тільки через 30; жінки з більшою крововтратою або коротшим циклом мають негативний баланс заліза, що призводить до виникнення його дефіциту. Збільшенню крововтрат сприяють кісти, пухлини жіночих статевих органів, ендометріоз та інші захворювань.
Кровотечі із шлунково-кишкового тракту посідають перше місце серед причин хронічної постгеморагічної анемії у чоловіків та друге місце серед причин хронічної постгеморагічної анемії у жінок.
Серед інших причин хронічної постгеморагічної анемії виділяють патологію бронхо-легеневої системи з кровохарканням і бронхіальними кровотечами, патологію сечовивідної системи з гематурією, геморагічні діатези, симптоматичні тромбоцитопенії.
Клінічна картина ЗДА складається з двох синдромів:
· гіпоксичного, як і при будь-якій анемії;
· сидеропенічного, зумовленого дефіцитом заліза - специфічного саме для ЗДА.
Оскільки залізо із тканин використовується раніше, ніж виникає ЗДА, то сидеропенічний синдром з'являється раніше гіпоксичного.
Сидеропенічний синдром супроводжується сухістю та лущенням шкіри. Волосся стає ламким, тьмяним, випадає, рідіє та швидко сивіє. Нігті ламаються, розшаровуються, на них з'являється поперечна посмугованість, погнутість нігтів - койлоніхія. Синювате забарвлення склер виявляють у 87% хворих на ЗДА. Через порушення синтезу колагену склери потоншуються і крізь них починають просвічуватися судинні сплетіння chorioidea, що створює ефект «синяви» склер (симптом Ослера).
Практично у 50% хворих на ЗДА виявляється атрофічний гастрит. Може спостерігатися гіперкератоз шкіри над колінними та ліктьовими суглобами, м'язова слабкість у руках, ногах, нетримання сечі при кашлі, сміху, зуд вульви, що часто розцінюється лікарями як симптоми інших захворювань. Внаслідок дефіциту ферментів ліполізу ці пацієнти часто схильні до надмірної ваги.
Гіпоксичний синдром проявляється скаргами на загальну слабкість, швидку втомлюваність, запаморочення, головний біль у не провітрюваному приміщенні, зниження працездатності, пам'яті, сонливість, шум та дзвін у вухах, миготіння «мушок» перед очима, непритомність, тобто ознаками гіпоксії центральної нервової системи. З боку серцево-судинної системи: задишка та серцебиття при фізичному навантаженні, біль за типом кардіалгії. Об'єктивно: блідість шкіри та слизових оболонок, тахікардія, систолічний функціональний шум над усіма точками аускультації і на судинах шиї (так званий шум дзиґи, зумовлений турбулентними рухами крові в місцях звуження русла внаслідок зниження її в'язкості та прискорення кровотоку, компенсаторна тахікардія, за рахунок якої хвилинний викид серця збільшується з 4 до 8—10 л за хвилину).
При складанні анамнезу та огляді хворого також виявляють симптоми захворювань, що спричинили ЗДА.
Діагностика ЗДА досить проста і проводиться у два етапи:
1. Довести дефіцит заліза;
2. Виявити його причину.
Перший етап. В аналізі крові визначається гіпохромна (КП < 0,8) гіпорегенераторна анемія, морфологічно виявляється гіпохромія еритроцитів, мікроцитоз. Підвищення кількості ретикулоцитів можливе, якщо напередодні хворий вже приймав препарати заліза або переніс масивну крововтрату. Характерним для ЗДА є зниження середнього об'єму еритроцитів та середнього вмісту гемоглобіну в одному еритроциті.
Кількість тромбоцитів у межах норми, тромбоцитоз спостерігається після масивної крововтрати, помірна тромбоцитопенія (внаслідок гіпорегенераторного стану кісткового мозку), пов'язана з дефіцитом заліза.
Лабораторні дослідження:
1. Загальний аналіз крові з ретикулоцитами і тромбоцитами. Кількість гемоглобіна понижена. Залежно від кількості гемоглобіну розрізняють триступені тяжкості анемії: легка Нb - 110-90 г/л, середня Нb - 90-70 г/л, важка Нb - нижче за 70 г/л.
Кількість еритроцитів в межах норми або знижено. Колірний показник зазвичай низький (буває нижчим 0,5). Визначається гіпохромія, анізоцитоз, пойкілоцитоз. Ретикулоцити в нормі або знижені, що вказує на недостатню функцію кісткового мозку. Тому анемія за колірним показником гіпохромна, а за функцією кісткового мозку гіпорегенераторна. Необхідно звернути увагу, що ретикулоцити потрібно визначати до призначення препаратів заліза. Кількість тромбоцитів частіше нормальна або знижена. Лейкоцити в межах норми або знижені за рахунок нейтрофілів. Лейкопенія і нейтропенія, а також помірна тромбоцитопенія є віддзеркаленням гіпорегенераторного стану кровотворного кісткового мозку. ШОЕ - трохи прискорена або в межах норми.
2. Визначення заліза в сироватці. Звернемо увагу, що часто цей показник буває завищений, тому даному дослідженню можна довіряти при дотриманні ряду умов:
· не можна досліджувати у хворого, який отримувавдо цього за 4-5 днів хоч би одну пігулку препарату, що містить залізо,
· мати спеціально підготовлені пробірки для визначення заліза в сироватці крові.
3. Визначення залізозв’язуючої здатності сироватки. Вона вимірюється кількістю заліза, яке може бути зв'язане 100 мл або 1 л сироватки. У нормі вона складає 250-400 мкг% (45-72 мкмоль/л). При залізодефіцитній анемії загальна залізозв’язуюча здатність сироватки підвищується. У деяких хворих вона залишається нормальною.
4. Визначення заліза в запасах за допомогою десфералової проби (десферал - комплексон, що вибірково виводить з органзму залізо). Хворому дають 500 міліграм десфералу і визначають залізо в добовій сечі. У нормі виділяється 0,6-1,3 міліграм заліза протягом доби. При залізодефіцитній анемії - 0,2-0,4 міліграм.
Діагноз ставиться на підставі клінічних даних і даних лабораторних досліджень. При постановці діагнозу необхідно встановити причину, тобто патогенез анемії. Для цього потрібно виключити крововтрату (не залежно від статі). Неодноразово досліджувати кал на приховану кров після 3-х денної підготовки (не вживати в їжі м'ясо, не чистити напередодні зуби) і на яйця глистів. Досліджувати шлунок і кишечник, включаючи ФГКС, іригоскопію, ректороманоскопію, рентгеноскопію. Якщо хворий отримував тривало препарати заліза без позитивного ефекту, то рекомендується досліджувати всмоктування за допомогою радіоактивного заліза.
Лікування починається з дієти. Вона повинна включати значну кількість м'яса і печінки, оскільки найбільша кількість заліза засвоюється саме з цих продуктів. Але, всмоктування харчового заліза при залізодефіцитній анемії обмежене, тому вилікувати тільки продуктами харчування, що містять залізо, неможливо. Основним методом лікування є застосування сольових препаратів заліза, до того ж засвоєння з них в 15-20 разів більше, ніж з їжі. Переливання крові, еритромаси не повинні застосовуватися без спеціальних показань. Підвищення гемоглобіну після гемотрансфузій тимчасове і повторна утилізація заліза, що міститься в перелитій крові, значно більш обмежена, ніж при використанні лікарського заліза. За життєвими показами гемотрансфузії проводяться при: зниженні гемоглобіну до 60 г/л і нижче, при необхідності операції, при виражених гемодинамічних порушеннях, пов'язаних з анемією. Необхідно підкреслити, що гемотрансфузії вагітним жінкам слід застосовувати також тільки за життєвими показами. Вважається нераціональним шаблонне призначення при залізодефіцитній анемії препаратів, нібито сприяючих кровотворенню, таких як антіанемін, сирепар, вітамін В12, вітаміни В1, В6, фолієва кислота. Основним є лікування препаратами заліза до повної нормалізації гемоглобіну. Перевагу надають препаратам для прийому всередину, ніж для парентерального введення, оскільки побічні дії останніх виникають значно частіше і протікають набагато важче. З препаратів заліза всередину потрібно вибирати найбільш ефективні і краще переносимі сульфатні форми заліза. До них відноситься ферроплекс, який в складі має аскорбінову кислоту. Призначається по 2 драже 3 рази на добу, максимально 8-9 драже; конферон з янтарною кислотою, призначається по 1 -2 капсули, максимальні 6 капсул в добу; феррамід з нікотиновою кислотою - по 3-4 пігулки 3 рази на добу, запивати аскорбіновою кислотою. Добре переносимі препарати пролонгованої дії - ферроградумент, по 1 -2 пігулки в день за 30 мін до їжі; тардіферрон по 1-2 пігулки в день під час їжі. З цих препаратів залізо звільняється поволі і засвоюється майже повністю.
В-12 дефіцитні анемії (мегалобластні анемії)
Термін мегалобластні анемії охоплює анемії, зумовлені порушенням синтезу ДНК та РНК в еритроїдних клітинах, що супроводжується мегалобластичним типом еритропоезу. Є як спадкові, так і набуті форми мегалобластних анемій. Основними нозологічними одиницями у цій групі є В12-дефіцитна та фолієво-дефіцитна анемії; комбінований дефіцит цианокобала-міну і фолієвої кислоти спостерігається при синдромі порушеного всмоктування в кишечнику.
В12-дефіцитна анемія спостерігається найчастіше серед мегалобластних анемій. На початку XX ст. В12-дефіцитна анемія, яку називали перніциозна (злоякісна) анемія, або хвороба Аддісона-Бірмера, була невиліковною. Термін «перніциозна», тобто «злоякісна», був запропонований Biermer у 1872 р. і в наш час має тільки історичне значення, оскільки захворювання успішно лікується.
Етіологія та патогенез: Однією із найпоширеніших причин анемії є дефіцит внутрішнього фактора Кастла внаслідок атрофічного гастриту при хворобі Аддісона-Бірмера. У розвитку атрофічних змін слизової оболонки шлунка беруть участь як генетичні чинники, так і аутоімунні процеси з участю антитіл проти гастромукопротеїна та проти мембран парієтальних клітин.
Відсутність гастромукопротеїну може бути наслідком тотальної чи субтотальної резекції шлунка, атрофії слизової оболонки шлунка, спричиненої важкими хімічними опіками, раком шлунка. Оскільки всмоктування вітаміну відбувається в тонкому кишечнику, то наступними в ряду причин слід вважати ентерити, хворобу Іммерслунда-Наймана-Гресбека (системна епітеліопатія), резекції та обхідні анастомози, а також конкурентне поглинання вітаміну надмірно вираженою мікрофлорою при дивертикулітах, стриктурах, сполученнях із виключенням петель тонкої кишки, а також при інвазії глистами, найчастіше лентецем широким.
Порушення транспорту вітаміну В12 як причина анемії спостерігається у випадку спадкового дефіциту транскобаламіну II.
Цианокобаламін у вигляді метилкобаламіну відіграє роль кофермента в синтезі тімідіну, що входить до складу ДНК. В умовах дефіциту вітаміну В12 порушується синтез ДНК, що зумовлює порушення процесу ділення в клітинах. Перш за все це відбувається в таких тканинах, які активно регенерують, як кістковий мозок.
Основним патогенетичним механізмом розвитку анемії є заміщення у кістковому мозку нормобластного типу еритропоезу на мегалобластний. Оскільки дефіцит вітаміну гальмує утворення нуклеїнових кислот, у кістковому мозку з'являються величезні форми клітин усіх трьох паростків і виникає мегалобластний еритропоез, який характеризується утворенням великих молодих клітин червоного ряду з ніжним і незвичайним розташуванням хроматину в ядрі, затримкою визрівання ядер клітин еритроїдного паростка у порівнянні із виразністю гемоглобінізації цитоплазми, зменшенням тривалості життя клітин еритроїдного паростка та підвищеним розпадом мегалоцитів у кістковому мозку.
У кістковому мозку переважають базофільні мегалоцити, тому такий кістковий мозок образно називають «синім». У деяких хворих у кістковому мозку практично немає оксифільних форм клітин еритроїдного ряду. Спостерігаються значні дегенеративні зміни в ядрах клітин: ядра у формі шовковиці або трефового туза. Засвоєння заліза кістковим мозком лімітується сповільненим дозріванням еритроцитів, тому до лікування його рівень може бути навіть підвищеним. Під час лікування (внаслідок швидкої утилізації) рівень заліза зменшується. Проявами порушеного нуклеогенезу є морфологічні залишки ядер в еритроцитах у вигляді тілець Жоллі та кілець Кебота, а також гіперсегментація ядер нейтрофілів. Крім того, інший кофермент цианокобаламіну 5-езоксиаденозілкобаламін бере участь в обміні жирних кислот. Порушення обміну жирних кислот зумовлює дефект утворення мієліна та патологію нервової системи, що спричиняє демієлінізацію нервових волокон із виникненням характерної неврологічної симптоматики.
Незалежно від причин дефіциту вітаміну В12, клінічна картина складається з трьох основних синдромів:
· анемічного,
· диспепсичного,
· неврологічного.
Анемія найчастіше спостерігається у людей зрілого та похилого віку, частіше у жінок. Захворювання розвивається повільно, тому субклінічний період його може бути тривалим і важко діагностується. Хворі скаржаться на слабкість, запаморочення, мерехтіння «мушок» перед очима, серцебиття та задишку при фізичному навантаженні. Одними з перших з'являються скарги з боку органів травлення: відсутність апетиту, відраза до деяких харчових продуктів (м'ясо, хліб), нудота, біль і печія в язику, слизовій оболонці ясен, губ, прямої кишки, тупий біль в епігастрії після прийому їжі, відрижка, нерегулярний стул, коли пронос змінюється на закрепи. Діагностичне значення мають ознаки порушення чутливості за типом парестезій: слабкість у ногах, відчуття холоду, «ватних ніг», повзання «мурашок», оніміння, іноді біль у кінцівках і по ходу нервів.
Шкіра та слизові оболонки бліді, часто субіктеричні за рахунок гемолізу мегалоцитів. Як правило, спостерігається одутлість обличчя, набряк ніг. Геморагічних проявів немає. Периферичні лімфовузли не збільшені. Пульс прискорений за рахунок компенсаторної тахікардії. Прослуховується систолічний шум «дзиґи» над усіма класичними точками аускультації. З часом, за рахунок розвитку анемічної міокардіодистрофії, межі серця розширюються, систолічний шум визначається на верхівці і в точці Боткіна, може розвинутися недостатність кровообігу. З боку органів дихання особливостей немає. Язик яскраво червоний, гладенький, блискучий, наче покритий лаком, внаслідок запалення та атрофії слизової оболонки. Цей симптом називають глосит Гунтера (Хантера). Аналогічні процеси відбуваються на слизовій оболонці порожнини рота, горла, глотки. Живіт часто вздутий, болючий в епігастральній області. В деяких випадках печінка та селезінка збільшені.
Особливістю клінічної картини є характерна неврологічна симптоматика, в основі якої - фунікулярний мієлоз бокових та задніх стовпів спинного мозку внаслідок демієлінізації та наступних дегенеративних змін нервових волокон у спинному мозку та периферичних нервах. У хворих, у яких переважають зміни в задніх стовпах, розвивається картина псевдотабеса: втрата глибокої та вібраційної чутливості, сенсорна атаксія, утруднення при ходьбі, дисфункція тазових органів за типом нетримання, зниження сухожильних рефлексів (аж до повної арефлексії), атрофія м'язів нижніх кінцівок, але больова чутливість зберігається. Якщо ж переважає ураження бокових стовпів, то виникає картина спастичного спинального паралічу: нижній спастичний парапарез із підвищенням тонусу, підвищеними рефлексами і клонусами, позитивними патологічними рефлексами, дисфункція тазових органів за типом затримки. Іноді спостерігаються порушення окремих периферичних та черепних нервів, а також порушення психіки: порушення пам'яті, галюцинації, психози з депресивними чи маніакальними станами. Може мати місце емоційна неврівноваженість, дратівливість, агресивність.
Вирішальне значення у діагностиці має дослідження крові та кісткового мозку. В аналізі крові виявляється гіперхромна (кількість еритроцитів знижується більшою мірою, ніж рівень гемоглобіну, кольоровий показник завжди більше 1, вміст гемоглобіну в кожному еритроциті перевищує норму) гіпорегенераторна анемія, тромбоцитопенія та лейкопенія за рахунок нейтропенії. Слід зазначити, що тромбоцитопенія та нейтропенія не досягають критичних значень, за якими починаються клінічні прояви геморагічного чи інфекційного синдромів. Виявляються еритроцити, збільшені за розмірами (макроцити), і мегалоцити овальної форми .без просвітлення в центрі, а також еритроцити, що містять тільця Жолі та кільця Кебота.
Для анемії характерним є зрушення вправо нейтрофільних гранулоцитів із появою гігантських сегментоядерних нейтрофілів та гіперсегментацією ядер. Можливість ретикулоцитозу в аналізі крові зумовлюється попереднім лікуванням з використанням вітаміну В12 і є позитивною прогностичною та ве-рифікаційною ознакою.
Діагноз В12-дефіцитної анемії встановлюється на підставі результатів дослідження кісткового мозку. В мієлограмі при нормальній клітинності кісткового мозку спостерігається виразна гіперплазія червоного паростка, в основному за рахунок базофільних мегалоцитів. Еритропоез здійснюється за мегалобластичним типом. Характерною особливістю клітин мегалобластного ряду є рання гемоглобінізація цитоплазми та затримка визрівання ядра із збереженням його ніжної сітчастої структури. Порушення визрівання властиве і мегакаріоцитам.
У хворих спостерігається підвищене руйнування мегалоцитів у кістковому мозку та у периферичній крові, наслідком чого є підвищення білірубіну за рахунок непрямої фракції, уробілінурія, плейохромія жовчі та калу.
Під час лікування внаслідок швидкої утилізації рівень заліза зменшується.
У спеціалізованих лабораторіях можна визначити рівень цианокобаламіна в сироватці крові (нормальний вміст 200-1000 нг/мл, при дефіциті знижується до 10—150 нг/мл), оцінити його всмоктування, активність гастромукопротеїну, виявити антитіла до нього та підвищене виділення метилмалонової кислоти з сечею після навантаження гістідіном.
Для визначення причини анемії проводиться фіброгастроскопія з обов'язковою біопсією фундальної частини шлунка. У випадку хвороби Аддісона-Бірмера характерні атрофічні зміни слизової шлунка та гістамінрезистентна ахілія при аналізі шлункового соку. Для виключення інших причин показане виконання фіброколоноскопії, копрограми, аналізу кала на яйця глист, максимально повний пошук онкологічних захворювань усіх органів.
Диференційна діагностика проводиться з фолієво-дефіцитною та іншими анеміями.
Дефіцит фолієвої кислоти спостерігається не так часто і лише за певних обставин (недостатнє надходження у недоношених дітей, одноманітне вигодовування порошковим чи козиним молоком, порушення всмоктування при проносах, кишкових інфекціях, внаслідок резекції тонкої кишки, при синдромі сліпої петлі, алкоголізмі, вживання ліків, які є аналогами чи антагоністами фолієвої кислоти: дифеніл, гексамідин, фенобарбітал, аміноптерін, метотрексат, цитозар, підвищення потреби в період росту, вагітності при хронічних гемолітичних анеміях), частіше в молодому віці, не супроводжується атрофією слизової оболонки шлунка та фунікулярним мієлозом. Зміни периферичної крові і кісткового мозку при обох типах анемій дуже схожі.
Діагностичне значення має визначення рівня фолієвої кислоти, який при фолієводефіцитній анемії знижується спочатку в сироватці крові (норма 5—6 мг/мл), а потім і в еритроцитах (норма 160—640 мг/мл). Касс (1976 p.) запропонував використовувати фарбування кісткового мозку алізарином червоним. При цьому зафарбовуються мегалобласти, що утворюються при дефіциті вітаміну В12, а не фолієвої кислоти. Це є важливим диференційно-діагностичним тестом. Підвищене виділення з сечею після навантаження гістідіном форміміноглутамінової кислоти (норма до 2 мг/год.) та метилмалонової кислоти (норма 0,6—4,7 мг/добу) не вважається патогномонічним для дефіциту фолієвої кислоти, оскільки може також підвищуватися при дефіциті вітаміну В12, туберкульозі, тиреотоксикозі тощо. Ретикулоцитарна криза виникає тільки після призначення фолієвої кислоти, а не цианокобаламіна.
Субіктеричність шкіри та слизових оболонок, підтверджені лабораторними ознаками гемолітичної жовтяниці, спонукають проводити диференційний діагноз із гемолітичними анеміями. Наявність неврологічного та диспепсичного синдромів, гіперхромність анемії, мегалоцитоз, а основне відсутність ретикулоцитозу, специфіка мієлограми дозволяють підтвердити анемію.
Панцитопенія в аналізі крові спонукає до проведення диференційної діагностики з гіпо- та апластичними анеміями. Незважаючи на панцитопенію в гемограмі, при В12-дефіцитній анемії, на відміну від гіпо-, апластичних анемій, ніколи не спостерігається геморагічний та виразково-некротичний синдром. Нормальна клітинність мієлограми дозволяє остаточно відокремити В12-дефіцитну анемію від гіпо-, апластичних анемій.
Певні труднощі виникають при диференційній діагностиці з гострою еритромієлолейкемією, оскільки бластні клітини нагадують мегалобласти. В клінічній картині можуть визначатися притаманні лейкемії симптоми: пропасниця, осалгія, геморагічний синдром. Діагноз еритромієлолейкемії ставиться на підставі гіперплазії кісткового мозку та надлишку бластів у мієлограмі, відсутності ознак дозрівання і відсутності ефекту від лікування вітаміном В12 (відсутність ретикулоцитарної кризи).
Дефіцит цинку є поширеним мікроелементозом, що може зумовити виникнення анемії з мегалобластним кровотворенням та ознаками гемолізу, оскільки цинк впливає на процеси синтезу ДНК і РНК. Клінічними ознаками дефіциту цинку є апатія, депресія, подразливість, емоційна нестабільність, тремор, атаксія, запальні процеси слизової оболонки ротової порожнини, гіпогевзія (зниження смакової чутливості), дисгевзія (спотворення смаку), геофагія, анорексія, діарея, гемералопія (порушення адаптації до темряви), алопеція, порушення росту, гіпогонадизм, олігоспермія. Діагноз підтверджують визначенням рівня цинку в плазмі крові та його екскрецію з сечею (норма - 1 мкмоль/добу).
Лікування починається тільки після дослідження кісткового мозку, оскільки навіть одна ін'єкція вітаміну ВІ2 може зумовити трансформацію мегалобластного кровотворення в нормобластне, що зведе нанівець інформативність дослідження. Терапія проводиться препаратами вітаміну В12 (цианокобаламін чи оксикобаламін). Цианокобаламін вводять внутрі-шньом'язово по 500—1000 мкг/добу щодня 7—10 днів, потім дозу зменшують удвічі і продовжують лікування ще 7—10 днів. З 14—20 дня переходять на введення препарату через день по 500 мкг протягом 4-6 тижнів. Більш активно засвоюється організмом оксикобаламін, який призначають по 500—1000 мкг через день або щоденно.
Критерієм ефективності лікування є визначення ретикулоцитарної кризи на 7—10 день курсу, приріст гемоглобіну та кількості еритроцитів, починаючи з другого тижня лікування, і поступове досягнення повної клініко-гематологічної ремісії через 3-4 тижні від початку лікування. Після курсу лікування призначають закріплюючу терапію: цианокобаламін по 500 мкг 1 раз на тиждень протягом 2 місяців, потім постійно двічі на місяць по 500 мкг. Призначати фолієву кислоту та інші вітаміни групи В недоцільно. Переливання еритроцитної маси не є патогенетичне обгрунтованими і проводяться лише за життєвими показами.
При фунікулярному мієлозі дози цианокобаламіна збільшують до 1000 мкг на кожне введення щодня у поєднанні з коферментом (3-кобамідом (500 мкг 1 раз на добу), який бере участь у метаболізмі жирних кислот і поліпшує функціонування спинного мозку та нервових волокон, аж до зникнення клініки фунікулярного мієлозу. Фолієва кислота при фунікулярному мієлозі протипоказана, оскільки може посилити неврологічну симптоматику. У випадку перніциозної коми, яка трапляється досить рідко, показано переливання еритроцитарної маси і введення великих доз (до 1000 мкг) цианокобаламіну. Одночасно проводиться лікування захворювання, що спричинило анемію.
Лікування препаратами цианокобаламіну зумовлює швидку та стійку ремісію. Відсутність ефекту свідчить про неправильний діагноз.
Профілактика полягає у виділенні груп ризику з профілактичним призначенням хворим цианокобаламіну по 500 мкг 1 раз на місяць. Групами ризику є хворі на атрофічний гастрит та хронічні ентерити, пацієнти, які перенесли тотальну чи субтотальну резекцію шлунка чи масштабну резекцію тонкого кишечника. Хворі обов'язково перебувають на диспансерному обліку, необхідний обов'язковий контроль раз на півроку аналізу крові та фіброгастроскопія.
Прогноз сприятливий для одужання. Приклад В12-дефіцитної анемії свідчить, що науковий прогрес, відкриваючи патогенетичні механізми захворювань, переводить їх із категорії невиліковних у категорію сприятливих для лікування.
Матеріали для самоконтролю:
Тести:
1. У жінки 45-ти років після переохолодження гостро з’явився біль в надлобковій та
поперековій ділянці, різі в кінці сечовипускання, хибні позиви до сечовипускання.
Сеча мутна, з домішками крові. Доктор припустив наявність інфекції сечових шляхів.
Які лабораторні дані більш характерні для цього захворювання?
A *Лейкоцітурія, макрогематурія
B Макрогематурія
C Підвищення рівню креатинину та сечовини крові
D Протеїнурія менш за 3,0 на добу
E Протеїнурія більш за 3,0 на добу
2. Хвора 22-х років скаржится на часте і болюче сечовипускання, поклики на сечопуск
вночі, нетримання сечі, біль у надлобковій ділянці та у попереку. Часто сеча має колір
пива. Місяць тому назад одружилася. Об-но: загальний стан задовільний. В легенях -
везикулярне дихання. Тони серця, ритмічні, ЧСС- 78/хв., АТ- 128/68 мм рт.ст. Живіт
м'який, болючий у надлобковій ділянці. У сечі: ер.- 12-18 в полі зору, бактерій - 12-15
в полі зору. Який найбільш вірогідний діагноз?
A Гонорея
B Сечо-кам'яна хвороба
C Інфекція верхніх сечових шляхів - пієлонефрит
D Інфекція нижніх сечових шляхів - цистит
E Первинний сифіліс
3. Чоловік 52 років звернувся до дільничого лікаря зі скаргами на слабість,
субфебрильну температуру тіла, кашель з виділенням слизового харкотиння,
втрату маси тіла (10кг за 4 місяці). Об’єктивно: температура 37,5°, ЧДР- 24/хв.,
пульс 112/уд.хв., АТ – 110/70 мм рт. ст.; в легенях - жорстке дихання, сухі
розсіяні хрипи. Пальпуються лімфовузли в шийних та надключичних ділянках з
обох сторін. В крові - лімфоцитоз (80%). Виберіть подальшу тактику дільничого
лікаря:
A Направити пацієнта до гематолога.
B Призначити протизапальну терапію
C Направити пацієнта до онколога
D Проводити подальше амбулаторне обстеження пацієнта (R – графія ОГК,
комп’ютерна томографія, біохімічні аналізи крові )
E Призначити дезінтоксиційну і симптоматичну терапію
4. Чоловік 48 років скаржиться на слабість, зниження працездатності, що турбують
протягом 4 місяців. Об’єктивно: шкірні та слизові оболонки звичайного кольору,
пальпуються шийні та надключичні лімфовузли з обох сторін, не болючі,
розміром до 1,5см , помірна гепатоспленомегалія. Загальний аналіз крові: ер. –
3,8•1012/л; к•п. 1.0, лейк. – 3,5• 109/л ,тромбоцити 180• 109/л; лімфоцити в
периферичній крові – 90%, в кістковому мозку – 50%. Який найбільш вірогідний
діагноз?
A Доброякісна реактивна гіперплазія
B Лімфосаркома
C Інфекційний мононуклеоз
D Туберкульоз
E Хронічний лімфолейкоз
5. Хвора 38 років скаржиться на слабість, запаморочення, серцебиття, сухість
шкіри, ламкість нігтів, викривлення смаку(ріса сhloratica). Хворіє близько року.
В анамнезі періодичні маткові кровотечі. . Об’єктивно:шкіра бліда, з
алебастровим відтінком, суха. Хейліт. Язик червоний згладжений. Р – 105/хв.,
ритмічний . Тони серця ослаблені, шум “дзиги” на яремній вені. Живіт м’який ,
помірно болючий в епігастрії. Аналіз крові: ер.- 2.8 • 1012/л; Нb -68г/л , лейк.
4,8• 109/л; , тромбоцити - 200·109/л. Анізоцитоз та пойкілоцитоз Яке лікування
найбільш доцільне в даному випадку?
A Переливання цільної крові
B Переливання еритроцитарної маси
C Препарати заліза реr os
D Пересадка кісткового мозку
E Парентеральна терапія преператами заліза
6. Хворий після переохолодження поступив у приймальне відділення лікарні із скаргами
на різкий біль у попереку, підвищення температури тіла до 38 С.Приймав аспірин
Аналізі крові: Л – 10,5 Т/л, Е- 5\%, П -8\%, С -51\%, Л – 32\%, М – 4\%, ШЗЕ – 28 мм/год.
Аналіз сечі – білок - 0,6 г/л, Л- вкривають все поле зору, багато слизу. Найбільш
імовірний діагноз?
A Хронічний пієлонефрит
B Гострий пієлонефрит
C Гострий гломерулонефрит
D Тубулоінтерстиційний нефрит
E Підгострий злоякісний гломерулонефрит
7. У чоловіка 23 років через три тижні після ангіни з’явились набряки обличчя, гомілок,
відчуття дискомфорту у попереку, підвищення АТ – 180 /100 мм рт. ст. В сечі –
протеінурія 0,99 г/л, еритроцити 60-80 в полі зору. Найбільш вірогідний діагноз?
A Сечокам’яна хвороба
B Рак нирки
C Гострий пієлонефрит
D Гострий гломерулонефрит
E Гіпертонічна хвороба
8. Жінка 39 років вперше протягом 4-х місяців відмічає запаморочення, задишку, м’язову
слабкість, бажання їсти крейду. В анамнезі: фіброміома матки, маткові кровотечі. В
крові: Hb - 80г/л, ер. - 2,2х10*12, КП - 0,7, ШОЕ - 28 мм/год, анізоцитоз, пойкілоцитоз,
сироваткове залізо - 6,0 мкмоль/л. Який найбільш ймовірний діагноз?
A Залізодефіцитна анемія
B Гемолітична анемія
C В12-дефіцитна анемія
D Гіпопластична анемія
E Таласемія
9. Жінку 32 років протягом 5 місяців турбують болі в поперековій ділянці, субфебрілітет,
часте сечовиділення. В сечі: помірна протеїнурія, лейкоцити на все поле зору,
бактеріурія. В крові: лейкоцитоз, збільшення ШОЕ. Який з перелічених діагнозів
найбільш ймовірний?
A Сечокам'яна хвороба
B Гострий гломерулонефрит
C Хронічний гломерулонефрит
D Гострий пієлонефрит
E Хронічний пієлонефрит
10. Хвора 42 років поступила зі скаргами на ниючий біль в попереку, більше справа,
підвищення t до субфебрильних цифр, головний біль. 20 років назад під час
вагітності був напад болю в правій половині поперека , 5 років тому підвищився АТ. В
сечі: відн. щільн. - 1009-1010, білок - 0,99 г/л, лейк. - 10-15 в п/з, ерит. 2-4 в п/з,
циліндри гіалінові - 1-2 в п/з. Креатинін сироватки крові - 102 мкмоль/л. Який з
діагнозів найбільш вірогідний у даної хворої?
A Хронічний пієлонефрит
B Хронічний гломерулонефрит
C Нефротичний синдром
D Амілоїдоз нирок
E Реноваскулярна гіпертонія
11. У хворого 19 рокiв протягом останнiх 2 мiсяцiв вiдмiчаються наростаюча кволiсть,
шкiрнi геморагiї, носовi кровотечi, субфебрильна температура. Лiмфатичнi вузли,
печiнка, селезiнка не збiльшенi. В кровi: Нв-50 г/л, ер.-1,5х10*12/л, ретикулоцити -
0,2%, КП - 0,9, лейк.-1,8х10*9/л, п/я -1%, с/я - 38%, еоз.-1%, лiмф. - 55%, мон.- 5%,
тромбоцити - 30х10*9/л, ШЗЕ-60 мм/год, сироваткове залізо - 15мкмоль/л. Який
найбільш ймовірний дiагноз?
A Гострий лейкоз
B Апластична анемiя
C Гемолiтична анемiя
D В12- дефiцитна анемiя
E Залізодефiцитна анемiя
12. Забійник вугільної шахти 34-х років, з професійним стажем 10 років, виписаний з
клініки професійних захворювань після обстеження і лікування з діагнозом:
антракосилікоз, 1 стадія, перибронхіт, ДН0. Яке експертне рішення слід прийняти
щодо його працездатності?
A Видати листок непрацездатності для продовження амбулаторного лікування
B Може продовжувати роботу в своїй професії при дотриманні санітарно-гігієнічних
умов праці
C Направити на МСЕК для визначення групи інвалідності на період перекваліфікації
D Видати профбюлетень для закріплення результатів лікування
E Направити на МСЕК для визначення відсотка втрати професійної працездатності
13. Жінка 46 років потрапила до клініки зі скаргами на загальну слабкість, швидку
втомлюваність, сухість у роті, спрагу. Шкіряні покриви бліді. АТ - 180/110 мм рт. ст.
Пальпуються збільшені, горбисті нирки. Сечовина крові - 8,5 ммоль/л.Добове
коливання відносної питомої ваги сечі - 1010-1012. Відомо, що бабуся хворої померла
у віці 43 років від невідомого захворювання нирок. Який із перелічених діагнозів
найбільш імовірний ?
A Полікістоз нирок
B Пухлина нирок
C Двобічний гідронефроз
D Туберкульоз нирок
14. Хворий 46 років вперше помітив набряки на ногах, слабкість, відчуття "повноти" та
важкості в правому підребер'ї. 20 років хворіє на ревматоїдний артрит. Збільшені
печінка і селезінка, щільної консистенції. Креатинін крові - 0,23 ммоль/л, протеїнемія
68 г/л, холестерин - 4,2 ммоль/л, бета-ліпопротеїди - 52 од. опт. густини, відносна
густина сечі - 1,012, протеїнурія - 3,3 г/л, поодинокі воскоподібні циліндри, свіжі та
вилужені еритроцити в п/з, лейкоцити - 5-6 в п/з. Яке ускладнення найбільш
ймовірне ?
A Амілоїдоз нирок
B Хронічний гломерулонефрит
C Гострий гломерулонефрит
D Серцева недостатність
E Хронічний пієлонефрит
15. Хвора 60-ти років скаржиться на слабкість, запаморочення, тяжкість у верхній
половині живота, парестезії кінцівок пальців рук та ніг. Об'єктивно: жовтизна шкіри,
язик малинового кольору, гладкий. Гепатомегалія. В крові : Hb- 90 г/л ; Ер
2,3х10*12/л ; ретикулоцити - 0,2%; КП – 1,2; макроцитоз; тільца Жоллі, кільця
Кебота. Який препарат для лікування найбільш доцільний?
A Дисферол
B Фероплекс
C Еритроцитарна маса
D Преднізолон
E Вітамін В12
16. Хворий на виразкову хворобу 12-палої кишки звернувся зі скаргами на слабкість
, задишку при незначному навантаженні, бажання їсти крейду Об'єктивно :блідий,
трофічни зміни шкіри. В крові: Hb – 90 г/л ; Ер – 3,3х10*12/л ; КП - 0,75, ретикулоцити
- 2%, залізо крові - 5,6 мкмоль/л . Яке ускладнення розвинулося у хворого?
A Еритремія
B Гемолітична анемія
C Залізодефіцитна анемія
D Апластична анемія
E В12- фолієводефіцитна анемія
17. У жінки 38 років після переохолодження з'явилась біль в м'язах, підвищення
температури до 39°С, головний біль, дизурія, позитивний симптом Пастернацького.
зсувом вліво, прискорення Ш3Е до 32 мм/годину. Сечовина крові- 6,0 ммоль/л. Який
найбільш вірогідний діагноз?
A Туберкульоз нирок
B Гострий пієлонефрит
C Гострий гломерулонефрит
D Сечокам”яна хвороба
E Гострий цистит
18. У чоловіка 25-ти років через 2 тижні після ангіни з'явилися набряки обличчя, помірний
біль в крижах. Об-но: температура $37,5^oC$, АТ- 100/80 мм рт.ст. В сечі: ер.- свіжі до
100 в п/з, білок - 2,20 г/л, гіалінові циліндри - до 10 в п/з, відносна щільність - 102.
Який найбільш вірогідний діагноз?
A Сечокам'яна хвороба
B Рак нирки
C Гострий пієлонефрит
D Гострий гломерулонефрит
E Хронічний гломерулонефрит
19. У хворого 35 років, що страждає на хронічний гломерулонефрит і 3 останні роки
знаходиться на гемодіалізі, з”явились перебої в діяльності серця, гіпотонія,
зростаюча слабкість, задишка. На ЕКГ: брадікардія, атровентрикулярна блокада І ст.,
високі загострені зубці Т. Напередодні - грубе порушення питного та дієтичного
режимів. Яка найбільш вірогіднапричина вказаних змін ?
A Гіпергідратація
B Гіперкаліємія
C Гіпокаліємія
D Гіпернатріємія
E Гіпокальціємія
20. Жінка 28 років протягом 12 років хворіє на хронічний гломерулонефрит, який весь цей час мав латентний перебіг. За останні півроку виникла загальна слабкість, зниження
апетиту, працездатності, нудота. Хвора скаржиться на головний біль, біль у суглобах.
При обстеженні: анемія, підвищення рівня сечовини крові -34,5 ммоль/л, креатиніна
крові 0,766 ммоль/л, гіперкаліємія. Чим ускладнився перебіг хвороби?
A Хронічною нирковою недостатністю
B Гострою нирковою недостатністю
C Нефротичним синдромом
D Амілоїдозом нирок
E Піелонефріитом
21. Хворий 23 роки звернувся в поліклініку зі скаргами на головний біль, погіршення зору,
задишку, одутлість обличчя, загальну слабкість, зменшення кількості виділеної за
добу сечі та забарвлення її типу “м'ясних зливів”. Три тижні тому переніс ангіну.
Об'єктивно: помірна блідість, обличчя одутле, повіки набряклі; серцева діяльність
ритмічна, І тон на верхівці ослаблений, систолічний шум. Пульс - 66/хв. АТ – 175/105
мм рт.ст. С-м Пастернацького слабко позитивний з обох боків. В аналізі сечі: білок
1,48 г/л, ер. – 35-40 в п/з, змінені; лейк. – 8-10 в п/з. Який діагноз є найімовірнішим?
A Гострий пієлонефрит
B Есенціальна гіпертонія
C Інфекційно-алергічний міокардит
D Гострий гломерулонефрит
E Амолотдоз
22. Хвора, 36 р., скаржиться на задишку, випадіння волосся, серцебиття. Об-но: Ps
– 100 за 1 хв., систолічний шум над верхівкою, печінка та селезінка не збільшені.
ЗАК: Ер-2,7х1012/л, Нв-84 г/л, КП-0,86, еоз.-2%, пал.-3%, сегм.-64%,
лімф.-26%, мон.-5%, ШЗЕ-7 мм/год. Залізо сироватки крові – 5,3 ммоль/л. Діагноз ?
A Залізодефіцитна анемія
B Сидероахрестична анемія
C В12, фолієводефіцитна анемія
D Аутоімунна гемолітична анемія
E Апластична анемія
23. На 4 добу після переливання несумісної (по групі) крові у хворого різко зменшився
діурез, розвинулася анурія, різко погіршився загальний стан, підвищився
артеріальний тиск. При лабораторному дослідженні: креатинін плазми – 680
мкмоль/л, сечовина плазми - 24 ммоль/л. Про яку хворобу і яку стадію хвороби слід
думати в першу чергу?
A Гемотрансфузійна гостра ниркова недостатність, анурія
B Анафілактичний шок, гостра ниркова недостатність, анурія
C Гемотрансфузійний шок, постренальна гостра ниркова недостатність, анурія
D Постгеморагічна гостра ниркова недостатність, анурія
E Гострий інтерстиціальний нефрит, обтураційна анурія
24. У дівчини 15-ти років раптово виникли артралгія, головний біль, нудота, блювання,
біль та напруження м'язів у ділянці поперека; підвищилася температура тіла до
$38-39^oC$. Cимптом Пастернацького - різко позитивний з правого боку. В сечі:
бактеріурія, піурія. Який найбільш вірогідний діагноз?
A Цистит
B Ниркова коліка
C Гострий гломерулонефрит
D Паранефральний абсцес
E Гострий пієлонефрит
25. Хворий 58 років скаржиться на слабкість, набряки ніг, задишку, анорексію. Протягом
багатьох років хворіє на хронічний бронхіт. Останні 5 років відмічає посилення
виділення харкотиння, часто гнійного характеру. Об'єктивно: ЧСС - 80 уд. за хв., АТ -
120/80 мм рт.ст. Розповсюджені набряки, шкіра бліда, суха, тургор знижений. При
дослідженні сечі виявлені значна протеінурія, циліндрурія. Вкажіть найбільш
вірогідний патологічний процес у нирках.
A Гострий гломерулонефрит
B Хронічний гломерулонефрит
C Хронічний пієлонефрит
D Інтерстиціальний нефрит
E Амілоїдоз нирок
26. Хворий 39-ти років звернувся до лікаря зі скаргами на ранковий головний біль,
зниження апетиту, нудоту, ранкові блювання, періодичні носові кровотечі. У 15-ти
річному віці переніс гострий гломерулонефрит. При обстеженні відмічено підвищення
артеріального тиску до 220/130 мм рт.ст., геморагії на шкірі рук, ніг, блідість шкіри та
слизових оболонок. Який із наведених біохімічних показників має діагностичну
значимість у даному випадку?
A Натрій крові
B Білірубін крові
C Креатинін крові
D Сечова кислота
E Фібриноген
27. Чоловік 55 років скаржиться на загальну слабкість, зменшення виведення рідини, біль в ділянці серця ниючого характеру. На протязі 15 років страждає хронічним
пієлонефритом, лікувався в стаціонарах. Об'єктивно: шкіряні покрови сухі, з
жовтуватим відтінком. PS -80 за 1 хв., ритмічний, АТ –100/70 мм рт.ст. При
аускультації серця тони глухі, вислуховується шум тертя перикарду. При дослідженні:
креатинін –1,1 ммоль/л, клубочкова фільтрація 5 мл/хв. Яке лікування буде найбільш
єфективним?
A Гемодіаліз.
B Гемосорбция.
C Плазмаферез
D Кишечній діаліз
E Консервативна терапія
28. Хвора 23 років скаржиться на виражену слабкість, сонливість, потемніння в очах,
запаморочення, порушення смаку. У анамнезі менорагії. Об'єктивно: виражена
слабкість, блідість шкірних покровів, тріщини в кутах рота, шаруючі нігті, систолічний
шум над верхівкою. Аналіз крові: Ер3,4 Т/л, Hb 70 г/л, ЦП 0,75. Тромб. - 140 Г/л, Лейк. -
6.2 Г/л. Ваш діагноз?
A Гострий лейкоз
B Хронічна постгеморагічна анемія
C Гостра постгеморагічна анемія
D В12- дефіцитна анемія
E Хвороба Верльгофа
29. Хвора 39 років поступила із скаргами на швидку втомлюваність, головний біль,
зниження апетиту, нудоту, блювання зранку, періодичні носові кровотечі. У віці 15
років перенесла гострий гломерулонефрит. При обстеженні відмічено підвищення АТ
до 220/ 120 мм рт.ст., блідість шкіри і слизових, сліди розчухів і геморагії на шкірі. В
аналізі сечі: білок - 3,3 г/л, лейкоцити - 3-5, еритроцити - 8-10, циліндри гіалінові 3-4 в
полі зору. Який з вказаних біохімічних показників дозволяє найбільш точно оцінити
стан хворої?
A Креатинін сироватки крові 0,262 ммоль/л
B Натрій плазми крові 148 мммоль/л
C Сечова кислота в крові 0,41 ммоль/л
D Фібриноген крові 5,9 г/л
E Білірубін крові 20,2 мкмоль/л
30. У жінки 38 років в аналізі крові: Нв – 84 г/л, еритроцити – 3,5 Т/л, колірний показник –
0,72, лейкоцити – 4,1 Г/л; ретикулоцити – 2\%о, ШЗЕ – 26 мм/год. Залізо сироватки
крові – 9,0 ммоль/л. Хворій були призначено лікуванняї. На 6-й день лікування
проведено дослідження периферичної крові. Які зміни показників дозволять найбільш
вірогідно підтвердити адекватність призначеної терапії?
A Підвищення колірного показника
B Нормалізація рівня гемоглобіну
C Нормалізація кількості еритроцитів
D Підвищення кількості ретикулоцитів
E Зниження швидкості зсідання еритроцитів
Відповіді:
| № теста | ||||||||||
Відп
|
Главная страница Случайная страница Контакты