
КАТЕГОРИИ:
АстрономияБиологияГеографияДругие языкиДругоеИнформатикаИсторияКультураЛитератураЛогикаМатематикаМедицинаМеханикаОбразованиеОхрана трудаПедагогикаПолитикаПравоПсихологияРиторикаСоциологияСпортСтроительствоТехнологияФизикаФилософияФинансыХимияЧерчениеЭкологияЭкономикаЭлектроника
Акушерство в вопросах и ответах. Что называют многоплодной беременностью?
Что называют многоплодной беременностью? Многоплодной называют беременность двумя или большим количеством плодов. При наличии беременности двумя плодами говорят о двойне, тремя - о тройне и т. д. Каждый из плодов при многоплодной беременности называется близнецом.
"Акушерство в вопросах и ответах"
Как часто встречается многоплодная беременность? Многоплодная беременность составляет от 0,5 до 2,0 % всех родов и заканчивается рождением, как правило, двойни, реже - тройни. Тройни составляют около 1 % от всех многоплодных родов.
Для подсчета частоты многоплодной беременности в популяции может использоваться формула Хеллина (Hellin's rule). Частота встречаемости родов двойней - 1:80, тройней - 1:802, четверней - 1:803, пятерней - 1:804. Однако необходимо отметить, что половина плодных яиц подвергается резорбции на ранних сроках беременности. Резорбция эмбриона наблюдается большей частью в течение первых 7 недель гестации и не встречается после 14 недель (синдром «исчезающей двойни»).
В настоящее время отмечается увеличение числа женщин с многоплодной беременностью.
Какие причины влияют на частоту многоплодной беременности?
На частоту многоплодной беременности влияет возраст матери, число родов, время зачатия после прекращения приема оральных контрацептивов, стимуляция овуляции, многоплодная беременность в родословной супругов и в анамнезе, а также принадлежность супругов к определенной этнической группе. Так, в Китае частота рождения близнецов состав-
ляет 3:1000 родов живыми детьми, а в Нигерии - 57,2:1000. Увеличение числа многоплодной беременности совпадает с увеличением возраста матери (от 35 до 39 лет) и увеличением числа родов. Вероятность наступления беременности двумя плодами возрастает при приеме оральных контрацептивов в течение полугода и в пределах одного месяца после их отмены, а также при использовании медикаментов, стимулирующих овуляцию, ЭКО (экстракорпоральное оплодотворение).
Какие виды близнецов существуют?
Существует два вида близнецов:
1) однояйцовые (монозиготные, гомологичные, индетич-ные);
2) двуяйцовые (разнояйцовые, дизиготные, гетерологич-ные, братские).
Монозиготные близнецы имеют одинаковый генотип (всегда одного пола, похожи друг на друга, имеют одну и ту же группу крови), что связано с их происхождением - раннее атипичное делением яйцеклетки, оплодотворенной одним сперматозоидом (полиэмбриония), или оплодотворение яйцеклетки, имеющей более одного ядра.
Дизиготные близнецы образуются при оплодотворении двух яйцеклеток двумя сперматозоидами (в одном или двух яичниках или двух яйцеклеток в одном фолликуле), поэтому их генотип не идентичен.
Однояйцовые двойни встречаются гораздо реже, чем двуяйцовые (1:10).
Какие виды многоплодной беременности выделяют в зависимости от плацентарно-мембранных взаимоотношений? Многоплодную беременность подразделяют на:
- бихориальная биамниотическая двойня, что характерно только для двуяйцовой двойни (каждый близнец имеет собственные хорион и амнион, так что перегородка состоит из четырех листков - двух амнионов и лежащих между ними двух гладких хорионов), при этом плацента может быть раздельная или слившаяся;
"Акушерство в вопросах и ответах"
- при однояйцовой двойне возможны следующие вариан-гы: монохориальная биамниотическая двойня (оба амниона заключены в один общий хорион - перегородка между пло-
дами состоит из двух листков амниона); монохориальная мо-ноамниотическая двойня (амниотическая полость общая для двух близнецов - перегородки нет) (рис. 14.1, 14.2, 1 4.3).

Рис. 14.1. Схематическое изображение плодных оболочек и плаценты при двойне:
а - две плаценты, два амниона, два хориона; б - одна плацента, два амниона,
два хориона; в - одна плацента, два амниона, один хорион
Каким образом тип сформированного плацентарного комплекса влияет на течение и исход беременности? Типы сформированного плацентарного комплекса прямым образом влияют на течение и исход беременности: перина-
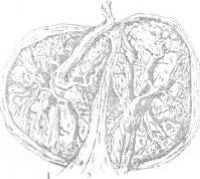
Рисг 14.2. Послед при двуяйцовой двойне.
Перегородка состоит
из четырех оболочек: двух
амнионов (1) и двух хорионов (2)
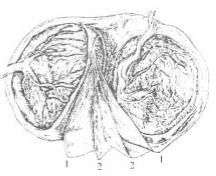
Рис. 14.3. Послед при однояйцовой
двойне. Перегородка состоит из двух
листков амниона
тальная смертность при монохориальной беременности выше, чем при бихориальной. Причины следующие: например, при моноамниотической двойне пуповины обоих плодов прикрепляются к плаценте очень близко друг от друга, вследствие чего возможно их перекручивание и гибель обоих плодов; кроме того, именно при моноамниотической двойне формируется такой вид аномалии развития плодов, как сросшиеся, или сиамские, близнецы. В 75 % случаев - это девочки. Название сросшимся близнецам дают в зависимости от места их слияния: краниопаги (голова), торакопаги (грудной отдел), омфа-лопаги (брюшной отдел), пигопаги (ягодицы и нижние отделы позвоночника), также возможны их сочетания (торакоомфа-лопаги).
Однако наиболее частой причиной перинатальной смертности при монохориальной беременности является формирование в общей плаценте анастомозов между сосудами кровеносных систем близнецов. В зависимости от вида анастомозов (а они могут быть артерио-артериальными, артерио-венозными или венозно-венозными) и диаметра формирующих их сосудов возможны следующие исходы беременности:
- развитие двух нормальных плодов;
- фето-фетальная трансфузия;
- нормальное развитие одного плода и тяжелая патология у другого.
Что такое фето-фетальный трансфузионный синдром?
Трансфузионный синдром близнецов наблюдается только при монохориальном типе. Этот синдром обусловлен наличием сосудистых анастомозов между близнецами, что приводит к нарушению гемоциркуляции.
При формировании фето-фетального трансфузионного синдрома один плод становится донором, другой - реципиентом. Сосудистые анастомозы обнаруживаются в 50-100 % случаев монохориальной беременности.
В результате сброса крови из одной системы в другую у одного плода (донора) развиваются анемия, гипоксия, задержка развития, маловодие. Нередко донор погибает внутриутробно.
"Акушерство в вопросах и ответах"
У другого плода (реципиента) развиваются полицитемия, кардиомегалия, застойная сердечная недостаточность, неиммунная водянка, многоводие.
При трансфузионном синдроме размеры одного плода существенно превышают размеры другого (различие в массе может достигать 20 % и более). Такие близнецы называются
дискордантными.
Какие клинические признаки многоплодной беременности существуют?
К клиническим признакам многоплодной беременности относят:
- увеличение размеров матки по сравнению с предполагаемым сроком беременности;
- выявление при наружном акушерском исследовании трех и более крупных частей плодов;
- прослушивание двух и более точек определения сердцебиения плода и зоны «молчания» между ними (рис. 14.4).
Какие дополнительные методы исследования используют для
диагностики многоплодной беременности?
Наиболее достоверным методом диагностики многоплодия в первой половине беременности является УЗИ (с 4,5 недель геста-ционного срока). УЗИ позволяет дифференцировать многоплодную беременность от многоводия, пузырного заноса, опухоли матки (миомы), крупного плода. Кроме того, роль УЗИ возрастает из-за увеличения частоты пороков развития плодов при многоплодной беременности.
Для диагностики многоплодной беременности в ранние сроки можно использовать определение уровня содержания хорионическо-го гонадотропина(ХГ)в моче или в крови беременной. При наличии двух или более зародышей уровень

ХГ будет выше, чем при одном зародыше в этом же сроке беременности.
Каковы особенности течения беременности при многоплодии?
Течение беременности, родов и послеродового периода при многоплодной беременности имеет свои особенности. По количеству осложнений для матери, плода и новорожденных она относится к патологическому акушерству. При многоплодии беременность протекает с осложнениями у 70-85 % женщин.
Перинатальная смертность при многоплодных родах в 3- 4 раза выше, чем при одноплодных. Неблагоприятный исход родов для матери и плодов обусловлен преимущественно невынашиванием беременности, ее осложненным течением, недостаточно дифференцированным подходом к родоразре-шению.
При многоплодии в I триместре беременности наиболее частыми осложнениями являются угроза прерывания и рвота беременных. В 1 5-20% наблюдений при многоплодной беременности происходит отмирание одного из плодных яиц, которое может быть обусловлено анэмбрионией (отсутствием эмбриона) или гибелью одного из зародышей.
Наиболее частыми осложнениями II и III триместров при многоплодии являются угроза прерывания и преждевременные роды, анемия беременных, гестоз, многоводие, преждевременное излитие вод. Кроме того, при наличии в матке двух или более плодов часто встречается задержка развития плода или плодов, врожденные аномалии развития, в частности соединение близнецов (сросшиеся, или сиамские, близнецы), преждевременная отслойка нормально расположенной плаценты, неправильное положение плода, трансфузионный синдром близнецов.
"Акушерство в вопросах и ответах"
Каковы особенности ведения беременности при многоплодии?
Прогноз беременности и родов при многоплодной беременности менее благоприятен, чем при одном плоде. Поэтому врачебное наблюдение беременных с многоплодием осуществляют с учетом возможных осложнений, выделяя их в группу риска по развитию перинатальной патологии. При ма-пейшем отклонении от нормального течения беременности показана обязательная госпитализация. Для профилактики
Рис. 14.4. Два фокуса
выслушивания сердцебиения
при двойне
возможных осложнений, особенно преждевременных родов, плановая госпитализация рекомендуется в 28 недель (bed rest в условиях стационара), с 32-й по 34-ю неделю - bed rest в домашних условиях, с 34-й по 36-ю неделю - ограничение физической активности. Повторную госпитализацию в дородовое отделение осуществляют за 2 недели до срока родов, целью которой является обследование беременной и определение срока и метода родоразрешения. При трех и более плодах стационарное наблюдение рекомендуется с 26 недель до срока родоразрешения.
Каковы особенности течения родов при многоплодии?
При многоплодии роды имеют следующие особенности: часто наблюдается несвоевременное отхождение (раннее или преждевременное) околоплодных вод, слабость родовой деятельности (слабость схваток и потуг), преждевременная отслойка нормально расположенной плаценты после рождения первого плода, гипоксия плода, выпадение мелких частей плода и пуповины, чему способствуют неправильные положения и небольшие размеры плодов.
Редким осложнением при родах двойней является сцепление (коллизия) близнецов (рис. 14.5).
Рис. 14.5. Коллизия плодов при двойне
Что такое коллизия близнецов?
Коллизия близнецов чаще встречается при тазовом пред-лежании I плода и головном предлежании II плода. Роды могут протекать без осложнений до рождения туловища I плода, далее головка I плода не рождается, так как между его телом и головкой вклинивается головка II плода. В большинстве случаев роды заканчиваются гибелью I плода. При выявлении коллизии близнецов требуется незамедлительное кесарево сечение.
Каковы принципы выбора способа родоразрешения у беременных двойней?
При ведении родов у беременных двойней наиболее важным является выбор способа родоразрешения - через естественные родовые пути или путем операции кесарева сечения. В идеальных случаях решение должно быть принято до начала родовой деятельности.
Наиболее важными факторами, на основании которых принимается решение о тактике родоразрешения, являются: предлежание, положение и масса плодов.
Каковы показания для оперативного родоразрешения при
многоплодной беременности?
Учитывая высокий уровень перинатальной смертности при многоплодной беременности, в современном акушерстве существует тенденция расширению показаний к абдоминальному родоразрешению в интересах плодов.
"Акушерство в вопросах и ответах"
Показаниями к родоразрешению кесаревым сечением при двойне являются:
- моноамниотическая двойня;
- недоношенные плоды (до 34 недель беременности);
- тазовое предлежание или поперечное положение I плода;
- тройня;
- сочетание многоплодия с акушерской или экстрагени-тальной патологией.
Каковы особенности ведения I периода родов при многоплодной беременности?
Ведение родов при многоплодии требует большого внимания, четкой ориентации в акушерской ситуации и высокой квалификации врача, позволяющей выполнить любую операцию.

Многоплодная беременность
При влагалищном родоразрешении необходимо осуществлять кардиомониторное наблюдение за состоянием обоих плодов. После рождения I плода продолжают мониторное наблюдение за состоянием II плода. В связи с высокой частотой аномалий родовой деятельности обязательно производится регистрация сократительной активности матки с помощью монитора и графическое изображение (партограмма) динамики раскрытия маточного зева в I периоде родов. Обезболивание родов должно поддерживаться на минимальном уровне. При слабости родовой деятельности применяют осторожное введение окситоцина (малая скорость введения с оценкой состояния плодов и родовой деятельности).
Каковы особенности ведения II периода родов при многоплодной беременности?
Во II периоде родов часто возникает слабость потуг, поэтому для профилактики слабости родовой деятельности в периоде изгнания вводят окситоцин внутривенно капельно со скоростью 5-8 капель в минуту. Сразу же после рождения I плода производится пережатие пуповины и влагалищное исследование. При продольном положении II плода следует вскрыть плодный пузырь, что способствует сокращению перерастянутой матки и является эффективным средством профилактики отслойки плаценты.
При поперечном положении II плода роды могут закончиться поворотом плода за ножку с последующим извлечением за тазовый конец или операцией кесарева сечения.
При многоплодных родах необходимо присутствие двух акушерок и двух неонатологов.
Каковы особенности ведения последового и раннего послеродового периодов при многоплодной беременности? Особенно опасны III период родов и ранний послеродовой период из-за развития кровотечения. С этой целью введение утеротонических средств продолжают в течение 2 часов после родов.
После рождения последа производят его тщательный осмотр для выяснения целости долек и оболочек и предварительного определения вида двойни (одно- или двуяйцовая). В послеродовом периоде необходимо тщательное наблюдение за родильницей.
Каковы особенности ведения раннего неонатального периода?
Ведение раннего неонатального периода у новорожденных от многоплодной беременности требует в определенной степени особого внимания, но не должно отличаться от ведения детей от одноплодной беременности, исключая, конечно, случаи преждевременных родов и рождения детей с выраженной задержкой развития.
"Акушерство в вопросах и ответах"
Дата добавления: 2015-04-18; просмотров: 353; Мы поможем в написании вашей работы!; Нарушение авторских прав |