
КАТЕГОРИИ:
АстрономияБиологияГеографияДругие языкиДругоеИнформатикаИсторияКультураЛитератураЛогикаМатематикаМедицинаМеханикаОбразованиеОхрана трудаПедагогикаПолитикаПравоПсихологияРиторикаСоциологияСпортСтроительствоТехнологияФизикаФилософияФинансыХимияЧерчениеЭкологияЭкономикаЭлектроника
В РАЗЛИЧНЫХ УЧАСТКАХ СКЕЛЕТА
Плечевой пояс и верхняя конечность.Ключица. На заднем снимке хорошо видны тело ключицы, ее акромиальный конец и ключично-акромиальное сочленение. Грудинный конец виден хуже из-за наложения тени средостения и позвоночника. Поэтому, при подозрении на повреждение в зоне медиального конца ключицы нужно делать снимок в специальной укладке для грудинно-ключичного сочленения.
Переломы ключицы встречаются довольно часто при прямом травмирующем воздействии (обычно при падении на плечо), иногда бывают у новорожденных при родовой травме.
Различают переломы акромиального конца ключицы, средней трети, грудинного конца. Основой точной локализации перелома, определения смещения отломков, наличия и локализации осколков является стандартная рентгенограмма, предпочтительнее в вертикальном положении больного.
У молодых людей в возрасте 18–20 лет может наблюдаться ядро окостенения в грудинном конце ключицы, что может быть принято за отделившийся при травме фрагмент кости. Это заставляет при подозрении на перелом в этой зоне делать для сравнения снимок другой ключицы.
При затруднениях в определении деталей смещения обломков дополнительно к снимку в прямой проекции рекомендуется делать снимок косым ходом луча.
Вывихи ключицы могут происходить как в ключично - акромиальном, так и в ключично-грудинном сочленениях. Определяются на обычных стандартных снимках или при наклонном ходе луча.
Учитывая, что в том и другом случае происходит разрыв связочного аппарата сочленений, нужно особо отмечать наличие или отсутствие костных фрагментов. Это может определять лечебную тактику.
Лопатка. Для диагностики повреждений лопатки выполняют снимки в прямой и, при необходимости, в специальной боковой укладках. Предпочтительнее делать эти снимки в положении больного стоя.
На снимках видны тело лопатки, ее углы, шейка, суставная поверхность, основание лопаточной ости, клювовидный и акромиальный отростки.
Переломы лопатки встречаются сравнительно редко. Среди них чаще наблюдают переломы тела лопатки ниже ее ости, встречаются переломы шейки лопатки, углов и отростков.
В молодом возрасте (12–19 лет) переломы отростков и нижнего угла лопатки необходимо дифференцировать с несросшимися ядрами окостенения. Ядра окостенения, в отличие от отломков, имеют гладкие контуры. Щель между ними и телом кости более широкая, форма их более округлая, чем у отделенных вследствие травмы фрагментов.
Плечевая кость. Снимки плечевой кости взрослым обычно делают с захватом плечевого или локтевого сустава, т.е. по отдельности проксимальной или дистальной ее части (рис. 8).
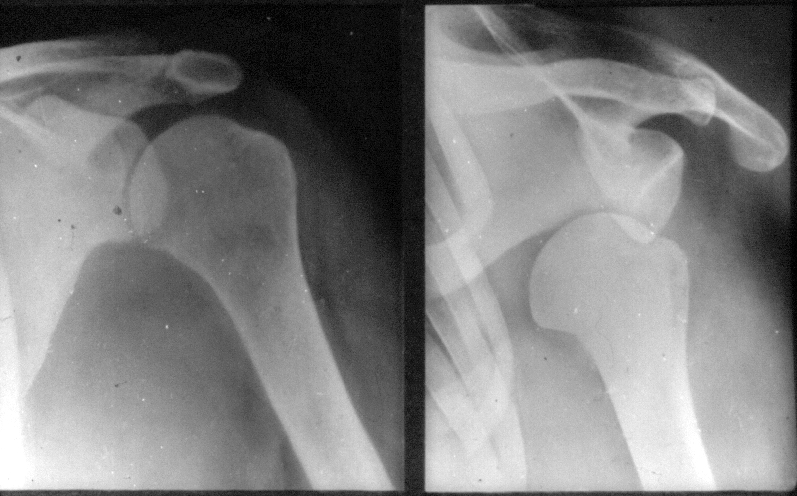
| Рис. 8. Рентгенограмма области левого плечевого сустава в норме и при вывихе плечевой кости |

| И. Л. Тагер Крупнейший специалист в области рентгенодиагностики заболеваний костно-суставной системы |
Для обнаружения перелома головки плечевой кости снимка в прямой проекции обычно недостаточно, лучше они выявляются в боковой или аксиальной проекциях.
Чаще всего в этой области встречаются переломы хирургической шейки плечевой кости, обычно сопровождающиеся вколачиванием обломков и более или менее выраженным угловым смещением.
В детском и юношеском возрасте нередко наблюдают чрезбугорковые переломы, у детей подбугорковые эпифизеолизы. Вывихи плечевой кости наблюдают чаще всех других вывихов, обычно вследствие падения на приподнятую ротированную вперед руку. Головка плечевой кости при этом смещается вперед, назад или вниз. Соответственно различают передний, задний и подмышечный вывихи.
На рентгенограммах определяют смещение головки. Однако, необходимо помнить, что одновременно с вывихом могут возникать переломы краев суставной впадины лопатки в виде отделившихся костных фрагментов, иногда и переломы хирургической шейки или большого бугорка плечевой кости, который может быть значительно смещен тягой мышц.
Переломы диафиза плечевой кости. Ход линии перелома при переломах диафиза может быть самым разнообразным: поперечным, косым, спиральным. Могут образовываться осколки. Смещение отломков определяется тягой мышц, в большинстве случаев отломки смещены под углом.
Повреждения дистального отдела плечевой кости весьма разнообразны. Различают, прежде всего, внутри- и внесуставные переломы. Это определяет тактику лечения, а также анатомические и функциональные исходы переломов, поэтому на это нужно обращать особое внимание. Встречаются переломы надмыщелковые, чрезмыщелковые, обрывы надмыщелков, переломы мыщелка. Иногда линия перелома идет косо сверху вниз, пересекая метаэпифиз в самых разнообразных направлениях.
Смещение при таких переломах определяется механизмом травмы и тягой мышц.
В детском и юношеском возрасте иногда трудно отличить ростковые зоны от линии перелома. Поэтому в сомнительных случаях обязательно нужно делать снимки другого сустава.
Переломы костей предплечья также могут происходить в проксимальном и дистальном отделах.
В проксимальном отделе встречаются внутрисуставные переломы локтевого отростка и венечного отростка локтевой кости, шейки лучевой кости.
Перелом локтевого отростка наступает либо в результате прямой травмы при падении, либо при переразгибании руки в локтевом суставе и может сопровождаться вывихом локтевой или обеих костей предплечья.
Линия перелома проходит через середину или у основания отростка. При этом повреждается суставной хрящ, отломок локтевого отростка обычно смещается проксимально тягой трехглавой мышцы.
Переломы головки лучевой кости бывают внутрисуставными, шейки — внесуставными.
В диафизах костей предплечья линия перелома может проходить в разных направлениях. Смещение отломков чаще всего бывает под углом, при полных переломах обеих костей иногда наблюдается ротация отломков. Перелом диафиза локтевой кости может сопровождаться вывихом головки локтевой и, наоборот, перелом диафиза лучевой — вывихом головки лучевой кости. Поэтому при переломе диафиза той или другой кости необходимо захватить на снимках оба прилежащих сустава.
Особенно часто наблюдаются переломы дистального метафиза лучевой кости (так называемый перелом лучевой кости в типичном месте, см. рис. 6.) обычно в результате падения на ладонь вытянутой руки. В результате этого чаще возникает поперечная линия перелома, дистальный отломок смещается в тыльную сторону и вколачивается в проксимальный, образуя «штыковидную» деформацию. Нередко дистальный отломок фрагментируется дополнительными трещинами, зачастую проникающими в полость лучезапястного сустава. Одновременно с переломом лучевой наблюдаются внутрисуставные переломы шиловидного отростка локтевой кости.
В детском и юношеском возрасте наблюдаются эпифизеолизы, при которых линия перелома обычно проходит не через хрящ, а через прилежащую зону костной структуры.
Для выявления переломов костей запястья типичной прямой и боковой проекций недостаточно. Обычно при подозрении на такой перелом делают снимки в косых проекциях, устанавливая кисть под углом 45–50 градусов в ту и другую сторону.
Рентгенодиагностика повреждений пястных костей и фаланг обычно затруднений не вызывает. Однако, некоторые авторы (Г.А. Зедгенидзе, П.Л. Жарков и др., 1984 г.) указывают, что иногда для выявления трещин в основаниях пястных костей приходится делать томограммы.
Вывихи в области лучезапястного сустава встречаются реже, чем плечевого и локтевого. Описаны нарушения соотношений проксимального ряда костей запястья и лучевой кости, второго ряда костей запястья к первому и первого ряда пястных костей к костям запястья. Такие вывихи, как правило, сопровождаются переломами сочленяющихся костей.
Иногда наблюдают вывих полулунной кости в ладонную сторону вместе с переломом ладьевидной кости.
Таз и нижняя конечность.Переломы костей таза возникают как результат тяжелой травмы. Для их выявления нужно делать рентгенограммы таза целиком, не ограничиваясь отдельными участками.
Различают переломы без нарушения целостности тазового кольца: переломы подвздошных костей (отрывные переломы в местах прикрепления мышц), верхней и нижней ветвей лонной кости, седалищных бугров и т.д., а также переломы с нарушением тазового кольца. Последние могут сопровождаться разрывами крестцово-подвздошных и лонных сочленений. При сдавлении может разрушаться вертлужная впадина, при этом происходит так называемый центральный вывих бедра, т.е. протрузия головки бедренной кости в полость таза через разрушенное дно впадины.
Переломы и вывихи копчика распознаются на рентгенограммах далеко не всегда. Необходимо делать прицельные снимки в боковой проекции, на которых иногда удается отметить деформацию и смещение копчика по отношению к крестцу почти под прямым углом.
Особенное значение имеют переломы шейки бедренной кости, чаще наблюдающиеся у лиц пожилого возраста. Диагностируя такие переломы, необходимо помнить, что в этом возрасте артерия круглой связки уже запустевает, и питание головки бедренной кости осуществляется по гаверсовым каналам из питающих сосудов. Поэтому внутрисуставные переломы шейки бедренной кости превращают головку по сути в инородное тело, лишенное кровоснабжения, что приводит иногда к ее некрозу.
Различают внутрисуставные (субкапитальный, трансцервикальный, надвертельный) и внесуставные переломы кости в этой зоне (межвертельный и подвертельный). Внесуставные переломы могут сопровождаться переломами малого вертела и его основания.
При переломах непосредственно шейки бедренной кости дистальный отломок вследствие тяги мышц обычно смещается кверху, при подвертельных и межвертельных довольно часто наблюдается угловое смещение и вколачивание отломков.
Травматические вывихи бедра выявляются на рентгенограммах достаточно четко. Признаками их являются «пустая» вертлужная впадина и смещение головки бедренной кости в ту или иную сторону (назад и вверх, назад и вниз и т.д.). Важным является выявление на рентгенограммах нередко сопровождающих вывих краевых переломов вертлужной впадины с возможным внедрением отделившихся фрагментов во впадину. Это осложняет лечение, так как препятствует вправлению головки на свое место.
Переломы диафиза бедренной кости могут наступать в результате прямого или косвенного воздействия силы (скручивание и т.п.). Встречаются и у взрослых, и у детей, особенно раннего возраста, могут быть поднадкостничными. Ход линии перелома может быть поперечным, косым, спиральным, у взрослых нередко образуются осколки.
Смещение отломков определяется тягой мышц. Наблюдаются угловые, поперечные, ротационные смещения, а также захождение отломков. Чаще всего встречаются переломы в средней трети диафиза бедра, несколько реже — в верхней и нижней трети, на границе диафиза и метафиза или в самом метафизе.
Так, в нижней трети бедренной кости различают надмыщелковые, межмыщелковые переломы, изолированные переломы одного или обоих мыщелков.
В детском возрасте поднадкостничные переломы диафиза могут не вызывать смещение отломков. Нередки дистальные эпифизеолизы, сопровождающиеся проникновением линии перелома в полость сустава, а также значительным смещением дистального отломка, вследствие тяги мышц, вперед.
Переломы надколенника, в зависимости от целости сухожилия четырехглавой мышцы бедра, могут не сопровождаться или сопровождаться значительным расхождением отломков.
Переломы костей голени весьма разнообразны. Также, как и в бедренной кости, различают переломы в зоне верхнего и нижнего метаэпифизов и переломы диафизов большеберцовой и малоберцовой костей.
Переломы мыщелков большеберцовой кости обычно бывают внутрисуставными и нередко сопровождаются нарушением целости проксимального отдела малоберцовой кости. При этом нередко нарушается суставная поверхность, и на снимке можно видеть ступенчатую ее деформацию, а на контрастной артрограмме — нарушение целости мест прикрепления крестовидных связок и менисков.
Весьма часто (на втором месте по частоте среди всех переломов, по данным Г.А. Зедгенидзе и П.Л. Жаркова, 1984 г.) встречаются переломы диафизов костей голени и лодыжек. Линия перелома большеберцовой кости чаще всего проходит на границе средней и нижней трети, малоберцовой — либо на этом же уровне, либо выше, иногда сразу под ее головкой. Выраженное смещение отломков, как правило, не наступает, так как другая кость удерживает их.
Переломы в зоне лодыжек обычно наступают вследствие поворота таранной кости в блоке сустава при «подвертывании» стопы. Часто наблюдаются надлодыжечные переломы и разрушение непосредственно лодыжек. В любом случае необходимо помнить, что наступающее при этом «раздвигание» дистальных концов костей голени нарушает блок сустава, что учитывается при репозиции отломков.
Встречаются изолированные переломы и переломы обеих лодыжек. Часто наступают переломы медиальной лодыжки на уровне суставной щели, сопровождающиеся переломом малоберцовой кости на 5–6 см выше эпифиза (перелом Дюпюитрена).
Иногда наблюдают, одновременно с переломами обеих лодыжек, еще и разрушение заднего края эпифиза большеберцовой кости, который травматологи часто называют «задней» или «третьей» лодыжкой. Это так называемые «трехлодыжечные» переломы, нередко сопровождающиеся вывихом или подвывихом в голеностопном суставе.
Переломы костей стопы. Чаще других встречаются переломы пяточной кости, возникающие в результате прямого воздействия при падении на пятки. Отмечают переломы тела, отломы бугров кости, бывают многооскольчатые вколоченные переломы. Переломы таранной, ладьевидной, кубовидной и других костей предплюсны встречаются реже, обычно вследствие падения на стопу тяжести или сдавления стопы. Они могут быть компрессионными, оскольчатыми.
Определение переломов в области предплюсны на снимках зачастую затруднено наложением контуров костей. Это заставляет делать снимки в разных проекциях, детально изложенных в специальных атласах рентгеновских укладок (А.Н. Руцкий, А.Н. Михайлов, А.Н. Кишковский, Л.А. Тюбин, Г.М. Есиновская и др.).
Переломы плюсневых костей также возникают вследствие падения на стопу тяжелых предметов или сдавления, переломы фаланг пальцев — вследствие падения тяжести или удара носком стопы о твердый предмет.
Повреждения черепа.Диагностика повреждений костей черепа относится к наиболее сложным вопросам травмотологической рентгенодиагностики. Важно помнить, что клинические проявления при травме черепа определяются не разрушением костей, а состоянием внутренних структур: повреждением головного мозга (сотрясение, ушиб и т.д.), внутричерепным кровотечением. Так, при удовлетворительном общем состоянии больного могут выявляться обширные переломы костей свода, основания и лицевого скелета, а при тяжелых мозговых проявлениях переломы могут не определяться. Анатомические особенности строения черепа создают значительные трудности в дифференциации сосудистых борозд, пальцевых вдавлений, венозных выпускников с трещинами и вдавлениями свода. На типичных рентгенограммах в двух стандартных проекциях переломы основания черепа вообще не видны, всегда затруднительно определить, как далеко переходит трещина чешуи лобной, височной, затылочной кости на основание. Вследствие наложения теней костей лицевого черепа на типичных рентгенограммах зачастую плохо видны даже большие повреждения.
В специальных руководствах подробно описывают разнообразные специальные рентгеновские укладки для каждого отдела черепа. Выполнение таких специальных снимков зачастую связано с большими трудностями для пострадавшего.
Поэтому, в ряде случаев, когда пациент находится в тяжелом состоянии, приходится даже отказываться от исследования. Однако, когда рентгенодиагностика в данном конкретном случае является решающей для выбора лечебной тактики, необходимо помнить общий принцип: не голову пациента нужно поворачивать, чтобы добиться желаемого хода лучей по отношению к исследуемой области, а трубку и кассету с пленкой нужно наклонять так, чтобы, не беспокоя больного, добиваться необходимого направления пучка лучей. Так, для снимка в боковой проекции при положении больного лежа на спине можно сделать снимок боковым ходом луча, помещая кассету с пленкой вертикально, для снимка основания черепа можно поместить кассету вертикально, а луч направить почти горизонтально со стороны подбородка и т.д.
Переломы свода черепа. Различают полные и неполные переломы в зависимости от того, повреждены ли обе пластинки свода или одна из них. При неполных переломах повреждается только внутренняя стекловидная пластинка. Выявление таких повреждений возможно, когда данный участок выведен в краеобразующую зону на снимке.
Изолированное повреждение наружной пластинки возможно при непосредственном (прямом) воздействии ранящего предмета.
Полные переломы свода черепа классифицируются разными авторами по разному. Прежде всего различают прямые (непосредственно в месте приложения действия повреждающей силы) и непрямые, т.е. образующиеся в отдалении от места приложения силы. Различают трещины, вдавленные, террасовидные, дырчатые, оскольчатые переломы свода черепа.
Распознавание вдавленных, террасовидных, дырчатых, оскольчатых переломов на снимках не вызывает больших затруднений, чего нельзя сказать о трещинах.
Линейное просветление трещины зачастую очень трудно отличить от сосудистой борозды, особенно в чешуе височной или теменной костях. Необходимо помнить, что плоскость трещины в разных участках относится к центральному лучу по-разному. Поэтому на снимках определяется раздвоение и перекрест линий просветления, чего не бывает в сосудистых бороздах, когда видно и их ветвление.
Переломы основания черепа чаще локализуются в средней черепной ямке, реже — в передней, и еще реже — в задней. При этом повреждаются пирамиды височной кости, крылья основной, решетчатая, основание лобной кости и т.д. Поэтому, нужно применять специальные укладки для визуализации указанных структур, а также обращать внимание на косвенные признаки перелома (так, например, при переломах стенок воздухсодержащих полостей (решетчатая кость, стенки лобных пазух и др.) может наблюдаться подкожная эмфизема).
Нужно учитывать, что чаще всего линия перелома проходит через пирамиду височной кости. Поэтому особо важно правильно делать снимки этих костей в специальных проекциях, когда луч проходит через пирамиду в поперечном (по Стенверсу) и продольном (по Майеру) направлениях.
Переломы костей лицевого черепа могут происходить вместе с переломами основания или возникать в результате прямого воздействия. Наблюдаются переломы скуловых костей (нижний край глазницы), верхней челюсти (альвеолярный отросток, тело кости, иногда с повреждением стенок гайморовой пазухи), особенно часто травмируются носовые косточки и сошник. Все это удается визуализировать на снимках со специальными укладками.
 В. А. Дьяченко
Автор ряда монографий по вопро-сам рентгенодиагностики заболеваний внутренних органов и костно-суставной системы. Изучил варианты строения и аномалии развития позвоночника
В. А. Дьяченко
Автор ряда монографий по вопро-сам рентгенодиагностики заболеваний внутренних органов и костно-суставной системы. Изучил варианты строения и аномалии развития позвоночника
|
Повреждения позвоночника.Травма позвоночника занимает важное место в работе рентгеновских кабинетов.
При механической травме могут наступать повреждения как непосредственно позвонков, так и межпозвонковых дисков, причем часто нарушается целость тел позвонков, их дужек и отростков. Поскольку воздействие силы при травме обычно направлено вдоль оси позвоночника, чаще всего возникает еще и сгибание позвоночного столба и, вследствие этого, компрессия тел позвонков в местах возникающей наибольшей нагрузки. Типичными местами компрессионных переломов являются нижнешейный (при так называемых «переломах ныряльщика»), нижнегрудной, верхнепоясничный отделы. При компрессионных переломах возникает деформация тела позвонка с образованием клина, узкой частью обращенного кпереди, иногда отделяются отломки типа клиновидных фрагментов, смещающихся кпереди, реже в стороны или кзади в позвоночный канал. Межпозвонковый диск может оставаться неразрушенным, может разрываться. Пульпозное ядро диска при этом выпадает, диск на рентгенограмме суживается.
В ближайший после травмы период (несколько дней) на рентгенограмме в прямой проекции иногда удается определить веретенообразную тень паравертебральной гематомы в грудном отделе или расширение теней m. ileopsoas в поясничном.
Переломы поперечных отростков возникают обычно в верхне-поясничном отделе в результате сильного сокращения мышц, прикрепляющимся к ним. Они могут быть единичными или множественными. При этом наблюдается смещение отделившегося фрагмента, что служит дифференциально-диагностическим признаком в сравнении с неприросшим ядром окостенения.
Переломы остистых отростков наблюдаются после непосредственного механического воздействия: удар или падение на спину. На снимке в прямой проекции при этом отмечается нарушение линии остистых отростков в месте повреждения, в боковой проекции можно видеть линию перелома и смещение отломка (в шейном и поясничном отделах). Суставные отростки изолированно, по данным различных авторов (А.Н. Кишковский и соавт. и др.), повреждаются редко, они возникают как составная часть перелома — вывиха позвонков. Однако, нужно помнить о «симулирующем» перелом неприросшем ядре окостенения суставного отростка. Такой вариант встречается в нижних суставных отростках L3 и L4 позвонков и бывает односторонним. В прямой проекции на снимке видно, что точка окостенения, в отличие от отломанного фрагмента, имеет гладкие контуры.
Дуги позвонков повреждаются чаще одновременно с остистыми отростками или телами позвонков, при этом возникает опасность смещения отломков в сторону позвоночного канала и повреждение спинного мозга.
Перелом зубовидного отростка С2 позвонка бывает изолированным, но может сопровождаться и вывихом или подвывихом атланта. В любом случае это чрезвычайно грозное по возможности осложнений повреждение позвоночника требует особо осторожного подхода при выполнении рентгенограмм. Все снимки производят, не меняя положения больного, а поворачивая вокруг него трубку и устанавливая под нужным углом кассету с пленкой.
Основной для диагностики является прямая проекция через открытый рот (больной лежит на спине). На снимке при переломе видно отделение фрагмента зубовидного отростка и его смещение. Для выявления состояния других отделов верхних шейных позвонков необходимы томограммы этого отдела.
Вывихи позвонков наблюдаются чаще в шейном отделе, сопровождаются переломами отростков, дужек, отделением костных фрагментов в местах прикрепления связок и разрушением дисков. Обычно в таких случаях употребляется термин «перелом-вывих». На рентгенограммах определяется смещение замыкающих пластинок тел позвонков по отношению одна к другой. Иногда удается отметить только смещение верхних суставных отростков по отношению к нижним (вывих или подвывих в дугоотростчатых суставах).
Большое значение в клинической практике имеет своеобразная патология, заключающаяся в соскальзывании тела одного из нижних поясничных позвонков по отношению к нижележащему, что в литературе обычно характеризуется термином «спондилолистез». Такое соскальзывание возникает в результате спондилолиза, т.е. аномалии развития, заключающейся в несращении ядер окостенения дужек этого позвонка. При этом сравнительно небольшая, иногда даже незамеченная травма, особенно в пожилом возрасте при дегенеративно-дистрофических изменениях в этой области, приводит к смещению вышележащего позвонка (как правило L4 по отношению к L5 или L5 по отношению к S1) вперед вплоть до полного соскальзывания. Описывают и так называемые псевдоспондилолистезы, т.е. смещения позвонков без аномальных дефектов дужек, только за счет дегенеративных изменений в связочном аппарате и межпозвонковом диске.
В результате травмы может произойти повреждение межпозвонковых дисков, разрыв фиброзного кольца диска, в результате чего пульпозное ядро выдавливается кзади, в сторону позвоночного канала или, реже, кпереди. В результате этого на рентгенограммах отмечается сужение межпозвонкового диска. Одним из вариантов повреждения является продавливание замыкающей пластинки тела позвонка и внедрение в губчатую костную ткань пульпозного ядра диска. В результате этого на рентгенограммах можно видеть дефект в теле позвонка. Позднее, через несколько месяцев, вокруг такого дефекта появляется склеротический ободок, а межпозвонковый диск суживается. Детали повреждения позвонков и межпозвонковых дисков могут быть уточнены на томограммах, а также при компьютерном и магнитно-резонансном томографическом исследовании.
Повреждения ребер и грудины.Переломы ребер возникают обычно при прямой травме (падение), локализуются чаще всего по задней подмышечной линии, смещение отломков, как правило, не выражено. Переломы реберных хрящей рентгенологически не распознаются. При съемке нужно устанавливать больного так, чтобы болезненный участок максимально плотно прилегал к середине кассеты, а луч был направлен через этот участок перпендикулярно пленке.
Косвенными признаками переломов ребер могут быть подкожная эмфизема, пневмоторакс, гемоторакс.
Переломы грудины в последние годы участились, так как они нередки при автомобильных авариях.
На боковых рентгенограммах при таких переломах определяется деформация грудины с поперечной линией перелома, чаще в области сочленения между рукояткой и телом грудины.
Переломы костей огнестрельные.Открытый перелом, вызванный огнестрельным ранящим снарядом. По механизму возникновения, морфологическим проявлениям и клиническому течению отличается от других костных повреждений. Огнестрельные переломы — компонент огнестрельных ран, что всегда утяжеляет общую патогенетическую ситуацию.
Особенности патологической анатомии огнестрельных переломов костей заключаются в неизбежном сочетании с повреждениями мягких тканей, массивности и «многооскольчатости» поражения костного органа, инфицировании костных ран с развитием осеомиелита. В тяжелых случаях наблюдается затяжной раневой процесс в виде гнойно-резорбтивной лихорадки с возможным исходом в раневой сепсис.
Морфология огнестрельных переломов разной локализации неодинакова. При повреждении диафизов трубчатых костей возникает так называемый взрыв кости, при котором вследствие раздробления, растрескивания ее множественные костные осколки рассеиваются в раневом канале и далеко за его пределами.
Травма эпифизов длинных трубчатых костей вызывает их разрушение и образование крупных осколков. В более мелких эпифизах определяются дырчатые дефекты, сочетающиеся с растрескиванием губчатого вещества самих эпифизов и периферических отделов диафизов.
Огнестрельные раны плоских костей обычно имеют вид дырчатых дефектов.
Как правило, при огнестрельных переломах наступают обширное размозжение костного мозга, резкие расстройства кровообращения в смежных с зоной повреждения отделах костно-мозговых пространств.
Рентгенологически огнестрельные переломы характеризуются значительными разрушениями кости, большим количеством отломков, в ряде случаев наличием металлических осколков. Огнестрельные переломы длинных трубчатых костей имеют вид крыльев бабочки или звезды, а для губчатого вещества характерен дырчатый перелом. Иногда разрушение кости имеет цилиндрический ход, от которого в виде радиуса идет то или иное число трещин.
Заживление огнестрельных костных ран протекает тяжелее в сравнении с другими, часто сопровождается осложнениями, среди которых на первом месте огнестрельный остеомиелит. Регенераторный процесс сопровождается резкими дистрофическими и атрофическими изменениями в отломках костей, длительным течением, обострением воспалительной реакции, секвестрацией.
Общие закономерности репаративного процесса и реактивные изменения в поврежденной костной ткани во многом сходны с таковыми при травмах костной ткани неогнестрельного происхождения.
Переломы костей осложненные.Перелом, сопровождающийся повреждением магистральных сосудов, нервов и других тканей, называют осложненным.
Развиваются, как правило, при выраженных травматических повреждениях костей со значительным расхождением отломков, разрывом мягких тканей, инфицированием костной мозоли и др.
Образование костной мозоли при этом замедляется, концы отломков отчасти подвергаются резорбции. В результате может образоваться ложный сустав (псевдоартроз), признаком которого является закрытие костномозгового канала пластинкой компактного вещества. Если внутрисуставной перелом осложняется инфекцией, наблюдаются тяжелые остеоартриты с последующим анкилозом костей. При открытых переломах может развиваться остеомиелит. Продолжительные инфекции вызывают остеопороз, а позднее — выраженную атрофию пораженных костей. Иногда образующаяся костная мозоль бывает избыточной или недостаточно развитой; могут возникать посттравматические синостозы. Чаще это бывает при переломах предплечья, голени, ребер и др. В случае тяжелых разрывов и размозжений мягких тканей около места перелома позднее может образоваться местный оссифицирующий миозит.
При переломах иногда наблюдаются асептические травматические некрозы осколков и даже полное рассасывание костной ткани в зоне поражений, а также патологические заживления переломов: неправильно сросшиеся переломы, избыточная костная мозоль, фиброзное срастание концов отломков и различные ложные суставы — фиброзный ложный сустав, неоартроз и дефект части кости.
Переломы костей патологические. Это сборная многочисленная группа переломов, возникающая вторично. Характеризуется нарушением целости измененной предшествующим патологическим процессам кости. Встречается как при генерализованных, системных заболеваниях скелета, так и при местных патологических изменениях.
На рентгенограммах патологические переломы имеют характер поперечных дефектов, чаще появляющихся там, где налицо наибольшее разрушение кости патологическим процессом, резко выражен остеопороз или другие изменения, которые снижают ее прочность. При этих переломах часты вклинения отломков, поэтому по рентгенограмме трудно себе представить размеры разрушения кости.
Компрессионный патологический перелом позвонка характеризуется уплощением его за счет вдавления любой из пластинок, клиновидность наступает позднее вследствие разрушения передних отделов. Контур деструктивной полости, симулирующий грыжу диска, размыт. Межпозвонковая щель сужена. На томограммах — типичная каверна, иногда с секвестром. Паравертебральные ткани уплотнены, с течением времени уплотнение всегда нарастает, а деструкция в позвонке увеличивается. Может наступать контактное разрушение соседнего позвонка. Особенности заживления патологических переломов определяются характером основного процесса, при котором возник перелом, а также его локализацией.
Переломы костей усталостные.Наступают от «усталости кости» и развиваются в результате множества последовательных травматических воздействий небольшой силы. Встречаются при продолжительных переходах, больших и необычных физических перегрузках. Чаще всего наблюдают так называемые «маршевые» переломы, излюбленной локализацией которых являются плюсневые кости, в особенности вторая, а также кости голени, бедра, таза и др. Клинически проявляются местной болью и отеком мягких тканей.
На рентгенограмме выявляют несколько фаз данного процесса: патологическую перестройку кости в виде краевого остеопороза, краевой резорбции, полного перелома и фазу репарации. В некоторых случаях перелом можно установить только по появлению костной мозоли. Характерный признак перелома — отсутствие смещения отломков.
Дата добавления: 2014-12-23; просмотров: 376; Мы поможем в написании вашей работы!; Нарушение авторских прав |