
КАТЕГОРИИ:
АстрономияБиологияГеографияДругие языкиДругоеИнформатикаИсторияКультураЛитератураЛогикаМатематикаМедицинаМеханикаОбразованиеОхрана трудаПедагогикаПолитикаПравоПсихологияРиторикаСоциологияСпортСтроительствоТехнологияФизикаФилософияФинансыХимияЧерчениеЭкологияЭкономикаЭлектроника
Задание на курсовую работу 1 страница
Фолликулит
Фолликулит - воспаление волосяного фолликула, может появляться в любом месте, где есть волосы. Причиной чаще всего бывает несоблюдение личной гигиены, трение кожи одеждой, расчесывание кожи при зуде, после неправильного наложения компрессов, при чрезмерной потливости.

|
Вначале на коже появляется небольшое красное пятно или узелок вокруг волоска, из которого образуется гнойничок, наполненный желтовато-зеленым гноем. Гнойничок вскрывается или подсыхает. Нередко может охватывать большие участки и переходить в фурункул. Особенно опасно это заболевание у новорожденных. Лечение проводится амбулаторно, заключается во вскрытии пустул, удалении тампоном гноя и смазывании раны спиртовым раствором бриллиантового зеленого. Кожу вокруг фолликулита протирают камфорным спиртом или салициловым спиртом. Не рекомендуется мыть водой и накладывать компрессы для профилактики распространения заболевания.
Фурункул.
Фурункул - воспаление волосяного мешочка и сальной железы. Возбудитель чаще всего - стафилококк. Локализация в местах роста волос и постоянной травматизации: задняя поверхность шеи, лицо, предплечье, тыл кисти, ягодицы, спина. Предрасполагающими факторами являются: нарушение личной гигиены, микротравмы, авитаминоз, хронические заболевания желудочно-кишечного тракта, сахарный диабет.
При фурункуле вокруг волоса образуется конусовидный узелок с гиперемией и отеком вокруг. Через 1-2 дня на верхушке происходит некроз клетчатки, появляется гнойно - некротическое образование - стержень. Общее состояние страдает незначительно. В стадии инфильтрации возможно рассасывание воспалительного образования. Чаще происходит абсцедирование, гнойная полость прорывается самостоятельно и идет заживление. Появление нескольких фурункулов одновременно называется фурункулезом.
| юйта <PAarmoeof$$v |
Лечение: в стадии инфильтрации кожу смазывают 70% спиртом, целесообразно назначение УФО, УВЧ, полуспиртовые компрессы. При вскрытии фурункула стержень удаляют пинцетом, после чего образуется круглая кратерообразная рана, из которой может выделяться гной. Накладывается повязка с гипертоническим раствором, протеолитическими ферментами, мазями с антибиотиками. Лечение в основном амбулаторное, кроме фурункулов носогубного треугольника, которые протекают более тяжело и могут осложниться флебитом лица, мозговых синусов, гнойным менингитом.
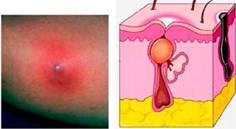
Карбункул.
|
Карбункул - воспаление нескольких волосяных луковиц, сальных желез и клетчатки вокруг. Может развиться первично и как следствие плохого лечения фурункулов. При карбункуле процесс быстро распространяется на лимфатические сосуды и узлы. Заболевание сопровождается выраженными общими симптомами интоксикации. Состояние пациента обычно тяжелое: температура тела повышается до 390 С, головная боль, слабость, озноб. В области карбункула болезненность, отек, гиперемия, плотный болезненный инфильтрат, на верхушке которого через 1-2 дня появляется отслойка эпидермиса и несколько гнойных стержней. Кожа приобретает вид «сита». В результате некроза образуется обширный дефект тканей, через которые отделяются
некротические массы. В дальнейшем дефект заполняется грануляциями и образуется грубый рубец. Карбункул может осложниться лимфаденитом, лимфангитом нередко переходит в тяжелое септическое состояние. Лечение: больных госпитализируют. В начальной стадии заболевания назначается постельный режим, диета с ограничением углеводов, антибиотики широкого спектра действия, протеолитические ферменты в/м; проводят коррекцию углеводного обмена. Проводится инфузионная дезинтоксикационная терапия, вводится стафилококковый анатоксин, антистафилококковый гаммаглобулин, переливают плазму, выполняют аутогемотрансфузию с антибиотиками.
В стадии абсцедирования производят глубокий крестообразный разрез до здоровых тканей с иссечением зоны некроза. Рану санируют антисептиками, рыхло тампонируют с применением протеолитических ферментов - трипсина, химотрипсина.
Особенно тяжело заболевание протекает у больных с сахарным диабетом, может привести к септическим осложнениям. Обязательно корригируют диету пациента, уровень глюкозы крови. Лечение проводят совместно с эндокринологом.
|
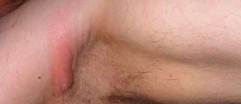
Гидраденит.
Гидраденит - воспаление потовых желез, вызывается чаще всего стафилококком. Локализуется процесс в подмышечной впадине, паховых складках, перианально. Причиной может быть повышенная потливость, нарушение личной гигиены, дерматиты.
Заболевание начинается с образования болезненного поверхностного инфильтрата конусовидной формы с гиперемией и отеком вокруг. Через 1-2 дня появляется гнойное содержимое. Кожа над ним истончается и приобретает синюшно-серый вид. Иногда образуется сразу несколько воспалительных образований, которые сливаются между собой. Общее состояние ухудшается, появляются симптомы интоксикации.
Общее лечение гидраденита осуществляется под наблюдением врача приемом антибиотиков, сульфаниламидов, нитрофуранами и аутогемотерапией. При рецидивирующих формах применяются специфическая иммунотерапия, общеукрепляющие средства.
Для местного лечения используется ихтиоловая лепешка, сменяемая в период выделения гноя два раза в день, сухое тепло, УВЧ, ультрафиолетовое и естественное солнечное облучение.
При развитии гнойника (образовании абсцесса) может применяться его вскрытие небольшим разрезом с дальнейшим лечением методами хирургии и
фитотерапии. Дли закрытия раны используются не повязки, втирающие при движении гной в кожу, а наклейки (например, бактерицидный пластырь)
Флегмона.
Флегмона - неограниченное распространенное гнойное воспаление в межклеточном пространстве (подкожной, межмышечной, забрюшинной и другой клетчатки). Возбудителями могут являться стафилококки, стрептококки и другие микробы, которые проникают из ран лимфогенным, гематогенным путем или из соседних областей, как осложнение других гнойных образований. Заболевание начинается остро, с выраженными местными и общими симптомами гнойного воспаления. При поверхностном процессе появляется отек, гиперемия, повышение местной температуры. Вначале при пальпации уплотнение тканей без четких границ, а при нагноении размягчение этого участка с симптомом флюктуации. Общая симптоматика резко выражена: температура тела повышается до 40 град С, озноб, головная боль, нарушается функция пораженной области. Классификация:
По локализации: подкожная, субфасциальная, межмышечная, глубоких клетчаточных пространств (средостения, забрюшинного пространства и т.д.) Лечение флегмоны оперативное, проводится в стационаре. Производят широкое вскрытие гнойника с разделением всех карманов. При обширных флегмонах в самых низких участках гнойного очага выполняют дополнительные разрезы (контрапертуры). Через основные и дополнительные разрезы вводят дренажи для пассивного и активного дренирования гнойной полости. При локализации флегмоны на конечностях, последние иммобилизируют. Также пациенту проводится интенсивное общее лечение.
Абсцесс.

|

|
Абсцесс - ограниченное гнойное расплавление тканей. Развивается в любых тканях и органах. Причиной являются ссадины, гематомы, раны, инъекции, метастазирование хирургической инфекции из других областей лимфогенным и гематогенным путем. Абсцессы вызываются стафилококками, стрептококками, синегнойной и кишечной палочкой и др.
По происхождению абсцессы могут быть:
• Вследствие любого воспалительного процесса (флегмона, лимфаденит, пневмония, ангина и т. д.
• Нагноение гематомы
• Метастатические абсцессы при септикопиемии
• Постинъекционные абсцессы
• Послеоперационные
По локализации:
• Поверхностные
• Глубокие:
А) абсцессы внутренних органов - мозга, легких, печени Б) полостные абсцессы - брюшной полости, поддиафрагмальный, межкишечный и т.д.
Клиническая картина бывает различной в зависимости от этиологии, локализации, распространения и размеров абсцесса. Постановка диагноза поверхностного абсцесса не трудная. Классическими симптомами являются гиперемия, отек, сначала при пальпации ограниченное уплотнение с последующим размягчением и положительным симптомом флюктуации. Общее состояние ухудшается в зависимости от тяжести инфекции и размеров абсцесса. При расположении абсцесса в глубже лежащих тканях появляются ремитирующая лихорадка с размахом в 1,5 - 2 град С, озноб, боли, при глубокой пальпации уплотнение. Серьезную опасность представляют гнойники, расположенные во внутренних органах и вблизи крупных сосудов. При этом возможет прорыв абсцесса в полость и ухудшение состояния пациента.
Осложнениями абсцесса могут быть лимфаденит, тромбофлебит, сепсис.
Лечение абсцесса - только хирургическое:
1. Пункционный метод (в том числе под контролем УЗИ) при локализации во внутренних органах, полостях.
2. Пункционно-проточный.
3. Открытый метод - вскрытие и дренирование.
4. Радикальный метод - удаление части или всего органа
Осложнения:
1. Прорыв гнойника в свободные полости с развитием перитонита, пиоторакса, бактериального шока.
2. Сепсис.
3. Амилоидоз почек.
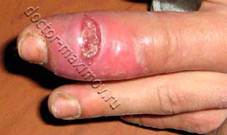
Панариций
Панариций - это различные формы острого гнойного воспаления тканей пальца. Различают: кожный, подкожный, подногтевой, сухожильный, суставной, костный панариций. Встречается воспаление околоногтевого валика - паронихия и воспаление всех тканей пальца - пандактилит.
Причиной панариция являются микротравмы пальцев рук - уколы, царапины, порезы, занозы и др.
Кожный панариций - наиболее легкая форма воспаления, процесс локализуется в толще кожи. Палец при осмотре слегка отечен, под отслоенным эпидермисом - скопление гноя. Лечение: удаление отслоившегося эпидермиса ножницами без обезболивания. Подногтевой панариций образуется в результате колотых ран, заусениц и трещин. Отмечается покраснение околоногтевого валика, образованием гноя под ногтем и валиком, при надавливании из-под ногтя выделяется гной, палец умеренно отечен. Лечение: снятие ногтевой пластинки или резекция ногтевой пластинки. Ранка заживает через 5-7 дней.
Подкожный панариций - наиболее часто встречающаяся форма гнойных заболеваний пальцев. Отмечаются выраженная дергающая боль, локальная болезненность вне проекции сухожилий. Чаще процесс локализован на ногтевой фаланге: «Первая бессонная ночь» служит показанием к операции; промедление с операцией грозит переходом воспаления на кость или сустав. Сухожильный панариций — нагноение сухожильного влагалища чаще при распространении подкожного панариция вглубь. Отмечаются сильная боль, резкий отек пораженного пальца, который вместе с соседним находится в состоянии ладонного сгибания. Пальпация пуговчатым зондом проекции сухожилия определяет зону максимальной болезненности. Промедление с операцией приводит к некрозу сухожилия и потере функции пальца, особенно опасны сухожильные панариции I и V пальцев — сухожильные влагалища их сообщаются, при воспалении возникает U- образная флегмона кисти с затеком на предплечье. Прогноз серьезный.
|
Суставной панариций — нагноение суставной сумки межфалангового сустава. Чаще является осложнением подкожного панариция (позднее или неправильно выполненное оперативное вмешательство). Сустав резко отечный, болезненный при пальпации, потягивание по оси пальца резко болезненно. Консервативное лечение можно проводить только в самых ранних стадиях (пункция сустава с промыванием полости антибиотиками). При усилении боли и поздних стадиях — оперативное лечение. Прогноз серьезный.
Костный панариций чаще локализован на ногтевой фаланге. Отмечаются колбообразное вздутие пальца в области ногтевой фаланги, болезненность при пальпации, иногда определяется костная крепитация. Рентгенологически обнаруживается секвестрация кости. Лечение оперативное.
Профилактика всех видов панарициев — предупреждение и своевременное правильное лечение травм кисти и пальцев.

|
Мастит
Мастит - гнойное воспаление молочной железы. В зависимости от локализации различают маститы:
❖ Подкожный
❖ Интрамаммарный (поражена паренхима молочной железы)
❖ Субареолярный (поражение окружности пигментного пятна и соска)
❖ Ретромаммарный (поражена клетчатка за молочной железой). Выделяется острый и хронический мастит.
Острый мастит в зависимости от фазы клинического течения делят как:
❖ Серозный
❖ Острый инфильтрирующий
❖ Абсцедирующий
❖ Флегмонозный
❖ Гангренозный
Клинические проявления зависят от стадии течения процесса. Мастит чаще всего возникает в течение первого месяца после родов вследствие проникновения инфекции через трещины соска по молочным ходам при наличии задержки отделения молока. У кормящей женщины повышается температура, вплоть до высоких цифр - 400С, появляются сильные боли и напряжение железы, она увеличивается в размерах, определяется болезненный инфильтрат без четких границ, кожа становится красной.
При абсцедировании температура начинает носить гектический характер, появляется озноб, флюктуация в зоне уплотнения. Самочувствие женщины резко страдает из-за интоксикации.
При деструктивных формах - флегмонозной и гангренозной состояние резко ухудшается, нарушается форменный состав крови, появляются осложнения - тромбофлебиты, лимфангиты. Может возникнуть сепсис. Лечение: В начале заболевания (в серозной фазе) необходимо создать функциональный покой молочной железе, накладывают иммобилизирующую повязку или рекомендуют ношение специального белья для кормящих матерей, кормление грудью продолжают и обязательно полностью сцеживают молоко.
В серозной и инфильтративной фазе показана новокаиновая блокада в ретромаммарное пространство с антибиотками и ферментами. Проводят бактериальное исследование молока. При отсутствии инфицирования молока кормление продолжают, при наличии инфекции лактацию прерывают парлоделом. Назначается антибактериальная терапия.
При абсцедировании, развитии деструктивных форм мастита производят вскрытие гнойника широкими радиальными разрезами или по переходной складке. Полость гнойника дренируют.
Рожистое воспаление.
Рожистое воспаление - острое поверхностное прогрессирующее воспаление кожи и слизистых оболочек. Вызывается пиогенным стрептококком. В организм человека стрептококк проникает через ссадины, потертости, опрелости, царапины, раны, может распространяться гематогенным и лимфогенным путем. Болезнь проявляется через 4-5 дней после заражения. Начитается озноб, высокая температура тела, интоксикация. Местные симптомы появляются на следующий день. Рожистое воспаление по проявлению местных симптомов делится на 4 формы: эритематозная, буллезная, флегмонозная, некротическая.
Эритематозная форма проявляется яркой, четко ограниченной гиперемией, отёком кожи (воспаленный участок возвышается над здоровой кожей). Кожа лосниться, блестит, горячая и резко болезненная при поверхностной пальпации. Регионарные лимфатические узлы увеличены, болезненны, часто развивается лимфангит.
Для буллезной формы характерно появление на фоне покрасневшей кожи пузырьков различного размера, заполненных серозным или серозно- геморрагическим экссудатом. Длительность заболевания -1-2 недели. Окончание заболевания сопровождается критическим падением температуры с обильным потоотделением. По выздоровлению отечность и гиперемия исчезают, и на участке поражения появляется шелушение.
При флегмонозной форме рожистого воспаления под кожей и в подкожно-жировой клетчатке появляется серозно-гнойное содержимое. Общее состояние более тяжелое, чем при эритематозной форме.
Для некротической (гангренозной) формы характерно появление некротических участков мягких тканей.
Наиболее часто рожистое воспаление локализуется на лице, нижних конечностях, туловище. Осложнениями могут быть тромбофлебиты, лимфадениты, слоновость конечностей, сепсис.

|
Наиболее эффективны, при лечении рожистого воспаления, инъекции антибиотиков — эритромицина, олеандомицина, пенициллина.
Местно, при поверхностно протекающих процессах, применяют энтеросептол в виде присыпок, мази из измельченных таблеток и эритромициновую мазь.
При терапии рецидивирующей рожи рекомендуется физиолечение — УВЧ, кварц или лазер. При обострении хороший хороший результат дает сочетание антибактериальной терапии с криотерапией. В некоторых случаях требуется хирургическое вмешательство, при котором пузыри рассекают, удаляют содержимое и накладывают стерильные повязки с антибиотиками. После того как воспаление уменьшится, назначают стимулирующие средства, способствующие восстановлению тканей, и физиотерапевтические процедуры (парафин, озокерит, электрофорез с хлористым кальцием и т. д.).
Эризипелоид.
Эризепелоид - инфекционное заболевание, вызываемое палочкой свиной рожи. Попадает в организм человека через небольшие повреждения кожи. Наблюдается в основном у людей, работающих с мясом, рабой, охотников, поваров, ветеринаров. Заболевание поражает пальцы, кисть, стопы. Заражение происходит контактным путем. Инкубационный период от нескольких часов до недели.
С первого дня заболевания на тыльной поверхности пальцев появляется болезненная, зудящая гиперемия и отек, резко отграниченные от неизмененной кожи. К концу недели пятно становится багрово-красным и отмечается сильный зуд. Потом все изменения претерпевают обратное развитие. Процесс может перейти на соседние пальцы, кисть сопровождаться лимфаденитом, лимфангитом. Общее состояние почти не нарушается. Основу лечения составляет антибактериальная терапия (бензилпенициллин натрия), при необходимости назначается дезинтоксикационная и антигистаминная терапия.
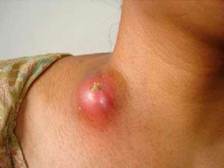
Лимфаденит.
Лимфаденит - воспаление лимфатических узлов. Чаще всего это вторичное заболевание, вызванное токсинами, микробами, продуктами распада тканей в зоне первичного очага, поступившими по лимфатическим сосудам. Вызывают лимфаденит гноеродные и специфические микроорганизмы.

|
|
Воспалительный процесс может быть катаральным и гнойным, распространяться на окружающие ткани, осложняться развитием флегмоны окружающей клетчатки (аденофлегмона). При катаральном воспалении
лимфатические узлы увеличиваются, отекают, при пальпации болезненны, плотные, с четкими границами, смещаются по отношению к другим тканям. Общее состояние может не нарушаться. При нагноении наблюдается отек кожи вокруг лимфатического узла, сам узел резко болезнен с участками размягчения, гной может прорываться в окружающие ткани, что приводит к образованию флегмоны. В этом случае общее состояние резко ухудшается. Лечение лимфаденита. Определяется терапией первичных и вторичных очагов воспаления и общим воздействием на организм. Методы лечения можно разделить на три группы:
угнетение микрофлоры в первичном очаге и лимфатических узлах — применение антибиотиков, сульфаниламидов, нитрофуранов и др.; хирургическое — вскрытие и дренирование первичного гнойного очага и гнойного лимфаденита;
| ❖ ❖ ❖ |
увеличение защитных сил организма и уменьшение интоксикации. Применением антибиотиков при лимфаденитах иногда достигается быстрое излечение.
Лимфангит.
Острый лимфангит - воспаление лимфатических сосудов, обычно бывает вторичным заболеванием, вызванным различными воспалительными очагами. По локализации различают поверхностные и глубокие лимфангиты.
Клинически лимфангит делится на 2 формы: сетчатый и стволовой. Для сетчатого характерна местная гиперемия в виде сетки, нити которой идут к регионарным лимфатическим узлам. Стволовой имеет красные широкие полосы от входных ворот инфекции до увеличенного регинарного лимфатического узла. При развитии глубокого лимфангита на коже нет никаких изменений, кроме болезненного увеличенного малоподвижного регионарного лимфатического узла, выраженной интоксикации, изменения в общем анализе крови.
|
Лечение лимфангита - это лечение основного заболевания - вскрытие, санация и лечение первичного очага.
Флебит.
Флебит - воспаление вены, развивается обычно как вторичная инфекция в результате любой другой хирургической инфекции близлежащих тканей и органов, инфицированной раны или неправильно выполненных внутривенных инъекций.

|
Пациенты отмечают боль по ходу
поверхностной или глубокой вены. Пальпаторно поверхностная вена уплотнена и болезненна, изменения на коже незначительные. При глубоком процессе пациент отмечает боль при напряжении мышцы и движениях. Общее состояние ухудшается редко.
Пораженной конечности необходим полный покой, возвышенное положение. Пациенту назначают препараты, улучшающие питание стенки и снижающие вязкость крови. Проводится общее и местное противовоспалительное лечение, физиотерапевтические процедуры. После купирования острого процесса и обострения хронического флебита нижних конечностей рекомендуют использовать компрессионный трикотаж или эластические бинты.
Тромбофлебит.
Тромбофлебит - острое воспаление стенки вены с образованием в просвете ее тромба. Причиной может послужить повреждение сосудистой стенки (травма, инъекция), воспаление вены, замедление тока крови; осложнения родов, операции; инфекционные заболевания (тиф, сепсис), повышение свертываемости крови.
По локализации различают тромбофлебит поверхностных и глубоких вен, по клиническому течению - острый и хронический.
При поверхностном тромбофлебите характерно острое начало - интенсивные боли, гиперемия и отек по ходу вены, пальпация плотных болезненных тяжей и узлов по ходу вены под кожей, отек стопы, нарушение функции конечности, повышение температуры тела.
Тромбофлебит глубоких вен - тяжелое заболевание: появляются сильные боли в конечностях, отек всей конечности, интоксикация, повышение температуры тела до 40 град С. Осложнением может быть тромбоэмболия любых сосудов, приводящая иногда к смерти пациента. Лечение: Пациенту назначается постельный режим с возвышенным положением конечности, компрессы с мазями с антикоагулянтами, антибиотики. Возможно оперативное лечение - иссечение воспаленной тромбированной вены. Частым последствием тромбофлебита является посттромбофлебитический синдром с хроническим нарушением венозного оттока и появлением трофических язв голеней.
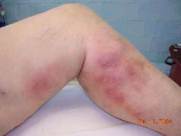
Бурсит.

|

|
Бурсит - воспаление синовиальных суставных сумок. Наиболее частым возбудителем является
стафилококк. Причиной могут быть травмы и проникновение микробов по лимфатическим путям из вблизи расположенных очагов. Бурсит может быть серозным и гнойным, острым и хроническим.
При воспалении сумки в области сустава появляется образование с гиперемией и отеком тканей вокруг, температура кожи повышается. При пальпации суставная сумка плотная, болезненная, при нагноении с симптомами флюктуации. Функция самого сустава не ограничена, движения безболезненны, боль может появиться при натяжении сумки. Общие изменения выражены незначительно. Гнойный бурсит может осложниться артритом.
Лечение: При серозном бурсите применяют пункцию сумки с наложением тугой повязки.
На ранних стадиях гнойного воспаления также возможно применение пункций с введением в сумку антибиотиков и последующей иммобилизацией.
При развитии гнойного процесса с вовлечением окружающих тканей или неэффективности пункционного метода показано хирургическое лечение: по боковой поверхности производят разрез кожи и подкожной клетчатки, вскрывают синовиальную сумку, удаляют гнойный экссудат и некротические ткани, выполняют контрапертуру и проводят сквозной дренаж. В послеоперационном периоде проводится лечение по общим принципам лечения гнойных ран. Обязательна иммобилизация с помощью гипсовой лонгеты.

|
При рецидивном характере процесса выполняют полное иссечение синовиальной сумки (желательно без вскрытия просвета) под защитой антибиотикотерапии.
Артрит.
Артрит - воспаление сустава, вызывают стрептококки, стафилококки, пневмококки и смешанная форма флоры. Причиной могут послужить травмы, раны, занос инфекции гематогенным и лимфогенным путем из расположенным рядом гнойных очагов.
Клинически появляется боль в суставе, усиливающиеся при движении. Сустав увеличивается в объеме, контуры его сглаживаются, активные движения в нем полностью прекращаются. При пальпации области сустава определяется местное повышение температуры и резкая болезненность при надавливании. При нагноении - баллотирование в суставе. Гнойный процесс может распространяться на сухожилия, фасции и мышцы. Общее состояние
постепенно ухудшается: появляется интоксикация, температура тела повышается, появляется озноб.
При рентгенографии изменения в суставе выявляются только на 10-14 день - небольшое расширение суставной щели, позднее возникают деформации и сужения суставной щели, остеопороз.
Осложнениями могут быть контрактуры, подвывихи, артрозы и анкилозы суставов.
Лечение гнойного артрита должно проводиться только в больнице, самолечение недопустимо!
Производится пункция сустава с удалением из его полости гноя. Данная процедура, также нужна для уточнения диагноза. Через ту же иглу при помощи, которой удалялся гной, в полость сустава вводятся антибиотики широкого спектра действия. Антибиотикотерапия проводится в соответствии с результатами анализов определяющих чувствительность бактерий к антибиотикам. После этого на сустав накладывают давящую повязку, и конечность полностью обездвиживают, чтобы сохранить абсолютный покой в суставе. Для этого могут использовать гипсовую повязку. Очищение сустава от гноя и введение антибиотика делается через день. Совместно проводится общеукрепляющее лечение и после того как воспалительный процесс в суставе утихнет - физиотерапевтические процедуры (ультрафиолетовое облучение, УВЧ и др.) и лечебные упражнения.
Если стойкого улучшения добиться не удается, то прибегают к оперативному лечению. Оперативное лечение гнойного артрита заключается во вскрытии сустава и промывании его растворами антибиотиков. В случае неполучения положительного результата от данной процедуры принимается решение по удалению сустава. Для спасения жизни больного от заражения крови, может потребоваться ампутация поражённой конечности. Если гнойный артрит протекает тяжело, то назначается внутрикостное и внутриартериальное введение антибиотиков.
Остеомиелит.
Остеомиелит - гнойное воспаление костного мозга, распространяющееся на кость и надкостницу. Причиной остеомиелита может быть травма кости и мягких тканей вокруг, послеоперационные осложнения, занос инфекции гематогенным путем из другого очага. Наиболее часто встречается острый гематогенный остеомиелит. Инфекция, попав в кость, вызывает воспаление костного мозга, гной через костные канальцы прорывается наружу под надкостницу и выходит в мягкие ткани, образуя обширную флегмону мягких тканей.

|
Клинически острый гематогенный остеомиелит начинается с подъема температуры тела до высоких цифр, появления боли в пораженной конечности. Состояние быстро ухудшается, появляется интоксикация,
спутанное сознание, бред, изменения в общем анализе крови (высокий лейкоцитоз, сдвиг лейкоцитарной формулы влево, ускорение СОЭ), в анализе мочи (появление белка и цилиндров). В пораженной конечности усиливается боль, приобретает рвущий, сверлящий, распирающий характер. Мышцы напряжены и болезненны. Через несколько дней появляется отек мягких тканей и гиперемия кожи, местное повышение температуры, увеличиваются регионарные лимфоузлы. К концу недели появляется межмышечная флегмона (болезненное уплотнение с флюктуацией в центре). Состояние может осложниться сепсисом.
Дата добавления: 2014-11-13; просмотров: 458; Мы поможем в написании вашей работы!; Нарушение авторских прав |